Особенности строения и функции женской матки. Возможные патологии и профилактика заболеваний. Строение и локализация шейки матки. Размеры матки и особенности строения
Наверняка все изучали в школе анатомию. Большинство людей нашей планеты знакомы с понятием о женском органе под названием "матка". Именно о нем и пойдет речь далее. Что такое матка женщины, и где она располагается? Какие функции у данного органа, особенности строения и размеры? Все это вы узнаете из статьи. Также стоит сказать о возможных патологиях, возникающих в этом органе и методах лечения.
Женский организм
Представительницы прекрасного пола во многом отличаются от мужчин. Помимо внешних признаков существуют и внутренние особенности строения организма. Так, представительницы слабой половины человечества способны воспроизводить себе подобных и кормить их. Большую роль в этом процессе играет матка женщины, яичники, гипофиз и другие органы. Мужчины же устроены более примитивно и просто.
Матка женщины: что это такое?
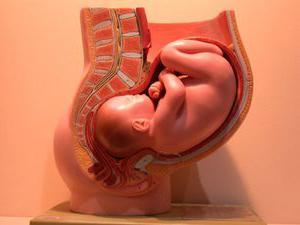
Данный орган находится в малом тазу каждой женщины еще до появления на свет. Так, детородная область закладывается примерно на 10 неделе внутриутробной жизни. Внешне матка напоминает перевернутую грушу небольшой формы или конус.
По бокам матка женщины имеет два так называемых отростка. Медикам они больше знакомы под названием фаллопиевы (маточные) трубы. Также под каждым из этих отростков есть небольшой орган в форме овала. Эти строения называются яичниками.
Помимо внутренних особенностей строения матка у женщин имеет шейку и цервикальный канал, который выходит во влагалище. Внутренняя полость детородного органа имеет три слоя. Основным из них является эндометрий - внутренняя оболочка.
Размеры матки и особенности строения
Матка женщины размеры имеет разные. Все зависит от того, в какой фазе цикла находится организм представительницы прекрасного пола. Нормальные размеры после окончания менструации находятся в диапазоне от 4 до 5 сантиметров. При этом длина органа может быть чуть больше, чем ширина и поперечный срез.
Шейка матки у женщин, которые никогда не рожали и не подвергались расширению цервикального канала, имеет округлую форму и такое же наглухо закрытое отверстие. Если же представительница прекрасного пола уже стала мамой, то ее шейка матки может иметь щелевидное отверстие, которое несколько расширено. Все это является вариантом нормы. Длина цервикального канала у разных женщин может варьироваться от 2 до 5 сантиметров. При этом особое внимание данной цифре уделяется во время вынашивания ребенка.
Женский детородный орган имеет интересную особенность. Матка не закреплена какими-либо приспособлениями или костями. Ее тело удерживается только за счет связок и мышц. Можно только представить, какую нагрузку эти составляющие претерпевают во время вынашивания ребенка. Женская матка может располагаться правильно или же иметь отклонение кпереди или кзади. Это не является патологией, однако могут возникнуть проблемы с зачатием.
Функции женской матки
У женского детородного органа есть множество важных функций. Рассмотрим основные из них.
- Одной из главных функций, которые имеет матка женщины, является деторождение. Каждый месяц внутренний слой видоизменяется и подвергается воздействию гормонов. Тем самым организм готовится к зачатию. Если оплодотворение произошло, то эмбрион надежно крепится к стенке женского органа и остается там вплоть до полного развития и готовности к жизни во внешней среде.
- Помимо этого женская матка выполняет очистительную функцию. Каждый менструальный цикл орган сокращается, выталкивая ненужный внутренний слой наружу. Именно в этот период у женщины отмечается менструация.
- Женский детородный орган несет и защитную функцию. Матка надежно защищает хрупкие фаллопиевы трубы от проникновения в них болезнетворных микроорганизмов и инфекции. Шейка матки же, в свою очередь, выделяет слизь, которая способствует вымыванию этих бактерий из цервикального канала и влагалища.
- Функция продвижения сперматозоидов также присуща женскому органу. После полового акта матка активно сокращается, помогая мужским гаметам проникнуть в полость и попасть в фаллопиевы трубы для оплодотворения.
- Также женской матке можно присвоить функцию поддержки органов и различных систем. За счет нахождения на своем привычном месте, матка не дает кишечнику и мочевому пузырю смещаться в разные стороны.
Болезни женского органа
Многим представительницам слабого пола приходится сталкиваться с патологиями, которые поражают детородную систему. К ним относятся эндометрит, миому, выпадение матки у женщин и другие заболевания. Одни из них благополучно поддаются лечению и имеют благоприятный прогноз. Другие же приводят к такому ужасающему заключению, как удаление матки. Женщины, которым пришлось пройти такую процедуру, чувствуют себя подавленными и неполноценными. Рассмотрим несколько примеров патологий женского органа.
Патологические новообразования
К таким болезням относятся миома матки, внутренний эндометриоз, кисты и язвы. В большинстве случаев такие болезни лечатся при помощи медикаментов и специальных процедур. Лишь в очень запущенных ситуациях может потребоваться хирургическое вмешательство.
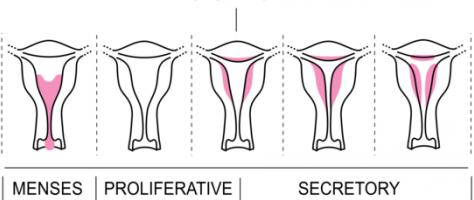
Выпадение детородного органа
Такая патология возникает в тех случаях, когда мышцы и связки ослабевают и уже не могут удержать детородный орган в полости малого таза. Чаще всего возникает неполное или частичное выпадение матки. Если женщина находится в детородном возрасте, то медики предпринимают все попытки сохранить орган. При полном выпадении показано удаление матки.
Бешенство матки (нимфомания)
Бешенство матки у женщин - это процесс, при котором нарушается психическое состояние. Часто такую болезнь именуют истерией. В настоящее время такое название устарело. Современная медицина не признает такую болезнь, как бешенство матки у женщин. Симптомы патологии при этом сохранились. Чаще всего недуг проявляется повышенным сексуальным влечением, помутнением сознания, смехом, сменяющимся слезами. Сейчас таких женщин называют нимфоманками и прописывают им психологическую коррекцию.
Другие заболевания
Помимо вышеперечисленных есть многие другие патологические процессы, возникающие внутри женской матки. Стоит отметить, что большинство из них имеет гормональное происхождение и поддается лечению. Однако есть и такие болезни, которые не удается вылечить ни консервативным, ни хирургическим путем. В этом случае медики прибегают к удалению матки.
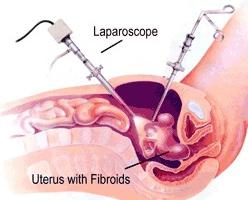
Удаление детородного органа
Удалить матку можно несколькими способами. В зависимости от возможностей медицинского учреждения и квалификации врачей выбирается наиболее подходящий вариант. Чаще всего производится лапароскопическая операция. Однако бывают случаи, когда требуется произвести лапаротомию. Рассмотрим оба этих варианта.
Удаление матки при помощи лапароскопа
Если есть время на подготовку к операции, то предпочтительнее произвести именно эту процедуру. Во время операции доктор делает несколько разрезов в животе пациентки и вводит в них маленькие манипуляторы. При помощи видеокамеры доктор видит все происходящее на большом мониторе. Мелкие манипуляторы аккуратно перерезают связки и мышцы, которые поддерживают матку. После этого орган извлекается из брюшной полости.
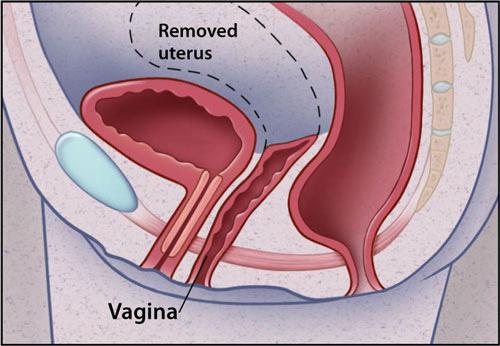
Восстановление после такой операции проходит быстро. Однако женщина может испытывать дискомфорт и боли в течение первого месяца после манипуляции.
Лапаротомическая операция по удалению матки
Если же процедура извлечения органа из брюшины является экстренной, то проводится именно лапаротомия. Также этот способ выбирается тогда, когда женщина имеет большую жировую прослойку в области малого таза. Во время операции доктор производит разрез в нижней части живота. Он может быть горизонтальным или вертикальным в зависимости от ситуации. После извлечения детородного органа производится послойное ушивание разреза.
Восстановление после такой операции проходит гораздо сложнее. Женщина в течение одного месяца после процедуры является недееспособной.
Что происходит с женским организмом после операции?
Женщина после удаления матки меняется не только внутренне, но и внешне. Большинство представительниц прекрасного пола отмечают внутреннюю пустоту в моральном и физическом плане. Если женщина находится в детородном возрасте, то помимо подавленности она ощущает беспомощность и свою бесполезность.
Подведение итогов
Теперь вам известно, что такое женская матка, какие функции она исполняет, а также каковы ее размеры. Все женщины должны знать, что такое детородный орган. Это поможет избежать некоторых осложнений заболеваний и провести своевременную самодиагностику.
Мужчинам также стоит знать, что такое женская матка. Возможно, представителям сильного пола не стоит так подробно изучать данный вопрос. Однако иметь представление о нем всегда будет полезно.
Матка, uterus (греч. metra s. hystera), представляет собой непарный полый мышечный орган, расположенный в полости таза между мочевым пузырем спереди и прямой кишкой сзади. Поступающее в полость матки через маточные трубы яйцо в случае оплодотворения подвергается здесь дальнейшему развитию до момента удаления зрелого плода при родах. Кроме этой генеративной функции, матка выполняет также менструальную.
Достигшая полного развития девственная матка имеет грушевидную форму, сплюснутую спереди назад. В ней различают дно, тело и шейку.
Дном, fundus uteri , называется верхняя часть, выступающая выше линии входа в матку маточных труб. Тело, corpus uteri , имеет треугольные очертания, суживаясь постепенно по направлению к шейке. Шейка, cervix uteri, является продолжением тела, но более круглая и уже последнего.
Шейка матки своим наружным концом вдается в верхний отдел влагалища, причем часть шейки, вдающаяся во влагалище, носит название влагалищной части, portio vaginalis (cervicis) . Верхний же отрезок шейки, примыкающий непосредственно к телу, называется portio supravaginalis (cervicis) .
Передняя и задняя поверхности отделены друг от друга краями, margo uteri (dexter et sinister ). Вследствие значительной толщины стенок матки полость ее, саvitas uteri , невелика в сравнении с величиной органа.
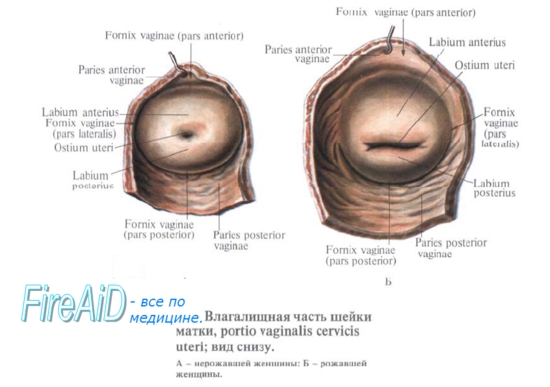
На фронтальном разрезе полость матки имеет вид треугольника, основание которого обращено ко дну матки, а верхушка - к шейке. В углы основания открываются трубы, а у верхушки треугольника полость матки продолжается в полость, или канал, шейки, canalis cervicis uteri. Место перехода матки в шейку сужено и носит название перешейка матки, isthmus uteri .
Канал шейки открывается в полость влагалища маточным отверстием, ostium uteri . Маточное отверстие у нерожавших имеет круглую или поперечно-овальную форму, у рожавших представляется в виде поперечной щели с зажившими надрывами по краям. Канал шейки у нерожавших имеет веретенообразную форму. Маточное отверстие, или зев матки, ограничено двумя губами, labium anterius et posterius .
Задняя губа более тонкая и меньше выступает книзу, чем более толстая передняя. Задняя губа кажется более длинной, так как влагалище на ней прикрепляется выше, чем на передней. В полости тела матки слизистая оболочка гладкая, без складок, в канале шейки имеются складки, plicae palmatae , которые состоят из двух продольных возвышений на передней и задней поверхностях и ряда боковых, направляющихся латерально и вверх.
Стенка матки состоит из трех основных слоев:
1. Наружный, perimetrium, - это висцеральная брюшина, сросшаяся с маткой и образующая ее серозную оболочку, tunica serosa. (В практическом отношении важно отличать perimetrium , т. е. висцеральную брюшину, от parametrium , т. е. от околоматочной жировой клетчатки, лежащей на передней поверхности и по бокам шейки матки, между листками брюшины, образующей широкую связку матки.)
2. Средний, myometrium, - это мышечная оболочка, tunica muscularis. Мышечная оболочка, составляющая главную часть стенки, состоит из неисчерченных волокон, переплетающихся между собой в различных направлениях.
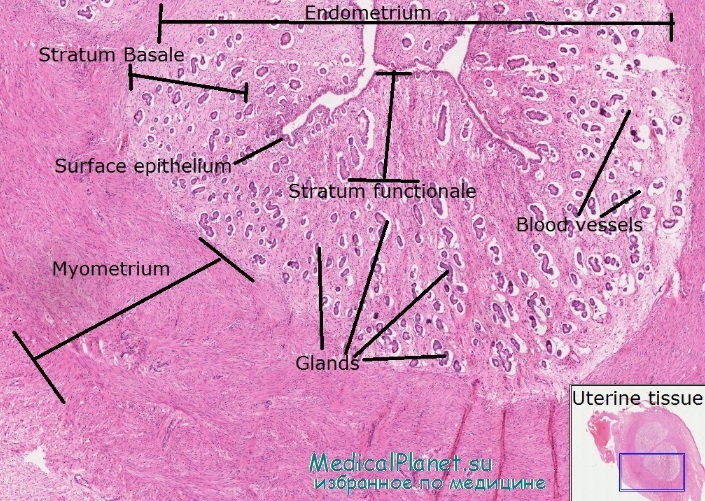
3. Внутренний, endometrium, - это слизистая оболочка, tunica mucosa. Покрытая мерцательным эпителием и не имеющая складок слизистая оболочка тела матки снабжена простыми трубчатыми железами, glandulae uterinae , которые проникают до мышечного слоя. В более толстой слизистой оболочке шейки, кроме трубчатых желез, находятся слизистые железы, g11. cervicales .
Средняя длина зрелой матки вне состояния беременности равняется 6 - 7,5 см, из которых на шейку приходится 2,5 см. У новорожденной девочки шейка длиннее тела матки, но последнее подвергается усиленному росту в период наступления половой зрелости.
При беременности матка быстро изменяется по величине и форме. На 8-м месяце она достигает 18 - 20 см и принимает округленно-овальную форму, раздвигая при своем росте листки широкой связки. Отдельные мышечные волокна не только умножаются в числе, но и увеличиваются в размерах. После родов матка постепенно, но довольно быстро уменьшается в размерах, почти возвращаясь к своему прежнему состоянию, однако сохраняя несколько большие размеры. Увеличившиеся мышечные волокна подвергаются жировому перерождению.
В старческом возрасте в матке обнаруживают явления атрофии, ткань ее становится бледнее и плотнее на ощупь.
Учебное видео анатомии матки (uterus)

Рисунок № 3. Матка.
Матка . Это непарный полый мышечный орган. В полости матки происходит вынашивание плода вплоть до родов. Матка расположена в полости малого таза между мочевым пузырём спереди и прямой кишкой сзади. Имеет грушевидную форму. Длина матки 7-8см. Ширина 4см. Толщина 2-3см. Масса матки у нерожавших женщин 40-50г. У рожавших 80-90 грамм. В матке различают:
- Дно.
- Тело.
- Шейка.
Дно – это верхняя утолщённая часть. Тело – средняя большая часть. Нижний суженный отдел – это шейка. Место перехода тела матки в шейку сужено и называется перешеек.
Шейка матки наружным концом заходит в верхнюю часть влагалища, и эта часть называется влагалищной. А верхняя часть шейки матки называется надвлагалищной.
Передняя поверхность матки – пузырная – обращена к мочевому пузырю. Задняя поверхность – кишечная – к прямой кишке. Поверхности отделены друг от друга правым и левым боковыми краями.
Полость матки на фронтальном разрезе имеет треугольную форму. В углы основания треугольника открываются маточные трубы, а у вершины полость матки переходит в канал шейки матки. Место перехода полости матки в канал шейки называется перешейком матки – внутренний зев. Канал шейки открывается в полость влагалища отверстием матки – наружный зев. У нерожавщих женщин, отверстие матки имеет круглую форму. У рожавших женщин - имеет вид поперечной щели с зажившими разрывами. Отверстие матки ограничено передней и задней губами. Задняя губа более тонкая, чем передняя и кажется более длинной. Влагалище на ней прикрепляется выше, чем на передней.
Матку фиксируют связки. Широкие связки состоит из переднего и заднего листов брюшины. Они идут от краёв матки к боковым стенкам малого таза. В толще верхнего края широких связок матки расположены маточные трубы, на задней поверхности находятся яичники, по передней поверхности проходит круглая связка матки. Круглые связки матки идут от переднебоковой её поверхности через паховые каналы к подкожной клетчатке лобка.
Стенка матки довольно толстая. Она состоит из оболочек:
1. Слизистая оболочка – эндометрий. Она покрыта однослойным призматическим реснитчатым эпителием и содержит много трубчатых маточных желёз.
2. Мышечная оболочка – миометрий. Имеет внутренний и наружный продольный слои и средний слой - циркулярный, которые образованы гладкими мышцами. Мышечная оболочка мощная и составляет большую часть стенки матки.
3. Серозная оболочка – периметрий. Брюшина покрывает матку спереди до перехода тела в шейку и идёт на мочевой пузырь. Между маткой и мочевым пузырём в малом тазу образуется пузырно-маточное углубление. Сзади брюшина с матки переходит на влагалище и затем на прямую кишку. И здесь образуется глубокое прямокишечно-маточное углубление – дугласово пространство.
4. Околоматочная клетчатка - параметрий находится при переходе тела в шейку, и расходятся листки широкой связки. В ней расположены сосуды и нервы.
Матка обладает значительной подвижностью. Это зависит от наполняемости соседних органов. При пустом мочевом пузыре дно матки наклонено вперёд, пузырная поверхность обращена вперёд и вниз. Это антеверсия. При этом тело матки образует с шейкой тупой угол, открытый кпереди – антефлексия.
При наполненном мочевом пузыре дно матки отходит назад. Матка всегда немного отклонена влево или вправо.
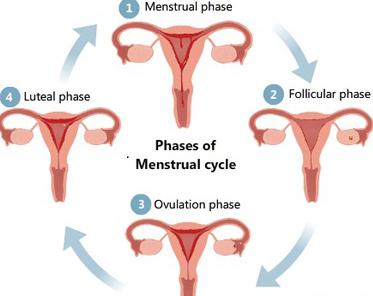
Менструальный (половой) цикл женщины. Менструальный цикл характеризуется периодичностью изменений слизистой оболочки матки, протекающих во взаимосвязи с процессом созревания яйцеклетки в яичнике и овуляцией. Продолжительность цикла 28-30 дней. В нём различают три фазы:
1. Менструальная фаза длится 3-5 дней. В эту фазу слизистая оболочка матки в результате спазма и разрывов сосудов отторгается и вместе с кровью выделяется из половых путей (менструация). При этом выделяется 30-50мл. крови.
2. Постменструальная фаза длится 12-14 дней. В этот период слизистая оболочка матки под влиянием гормонов развивающего фолликула восстанавливается.
3. Предменструальная фаза длится 10-12 дней. Слизистая оболочка утолщается, накапливает гликоген, липиды, витамины, микроэлементы. Она готовится принять оплодотворённую яйцеклетку. При оплодотворении яйцеклетка внедряется – имплантируется в подготовленную слизистую оболочку и начинается беременность.
При беременности матка увеличивается в размерах и становится круглой. Меняется положение маточных труб и яичников. Мышечная оболочка гипертрофируется. Усиливается кровоснабжение, развивается богатая капиллярная сеть. В момент родов происходит разрыв плодных оболочек, отходят воды, и изгоняется плод. Плацента и послед выводятся наружу. Внутренняя поверхность матки кровоточит. После родов вес матки около 1кг. Затем начинается её обратное развитие. Уменьшаются масса, размеры, меняется толщина стенок, восстанавливается слизистая оболочка. Послеродовый период заканчивается через 6-8 недель.
Влагалище. Это растяжимая мышечно-фиброзная трубка длиной 8-10см.

Рисунок №4. Влагалище.
Верхним концом охватывает шейку матки, а нижним, проникая через мочеполовую диафрагму таза, открывается в преддверии влагалища отверстием влагалища. У девственниц отверстие закрыто девственной плевой, которая отделяет преддверие от влагалища.
Плева – это полулунная или продырявленная пластинка, которая во время полового акта разрывается, а её остатки атрофируются. Впереди от влагалища расположен мочевой пузырь и мочеиспускательный канал, а сзади – прямая кишка. У влагалища выделяют переднюю и заднюю стенки, соприкасающиеся друг с другом. Стенки охватывают влагалищную часть шейки матки и образуют вокруг неё куполообразное углубление – свод влагалища.
Стенка влагалища состоит из трёх оболочек:
1. Слизистая оболочка покрыта многослойным плоским неороговевающим эпителием и образует многочисленные поперечные влагалищные складки.
2. Мышечная оболочка состоит из внутреннего циркулярного и наружного продольного слоёв гладких мышечных клеток. Вверху эта оболочка переходит в мускулатуру матки. Внизу она становится мощной и её волокна переплетаются с мышцами промежности. Исчерченные мышцы вокруг отверстия влагалища и мочеиспускательного канала образуют уретровагинальный сфинктер.
3. Наружная оболочка - адвентиция плотная и имеет эластические волокна.
Матка, uterus (metra), представляет непарный полый гладкомышечный орган, расположенный в полости малого , на одинаковом расстоянии от лобкового симфиза и , на такой высоте, что самый верхний ее участок — дно матки не выступает за уровень верхней апертуры таза. Матка грушевидная, уплощенная в переднезаднем направлении. Широкая часть ее обращена кверху и кпереди, узкая — книзу. Форма и размеры матки значительно изменяются в различные периоды жизни и главным образом в связи с беременностью. Длина матки у нерожавшей женщины 7-8 см, у рожавшей — 8-9,5 см, ширина на уровне дна 4-5,5 см; масса колеблется от 30 до 100 г.
В матке различают шейку, тело и дно.
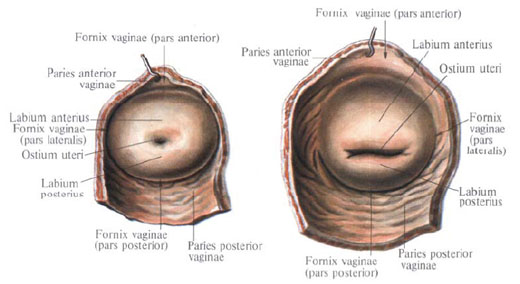
Шейка матки , cervix uteri, иногда постепенно переходит в тело, иногда резко от него отграничивается; длина ее достигает 3-4 см; она делится на две части: надвлагалищную и влагалищную. Верхние две трети шейки располагаются выше и составляют ее надвлагалищную часть (шейки), portio supravaginalis (cervicis). Нижняя часть шейки как бы вдавлена во влагалище и составляет ее влагалищную часть, portio vaginalis (cervicis). На ее нижнем конце имеется округлое или овальное отверстие матки, ostium uteri, края которого образуют переднюю губу, labium anterius, и заднюю губу, labium posterius. У рожавших женщин отверстие матки имеет вид поперечной щели, у нерожавших — округлое. Задняя губа несколько длиннее и менее толстая, располагается выше передней. Отверстие матки направлено к задней стенке влагалища.
В области шейки матки находится канал шейки матки, canalis cervicalis uteri, ширина которого неодинакова на протяжении: средние отделы канала шире, чем область наружного и внутреннего отверстий, вследствие чего полость канала веретенообразная.
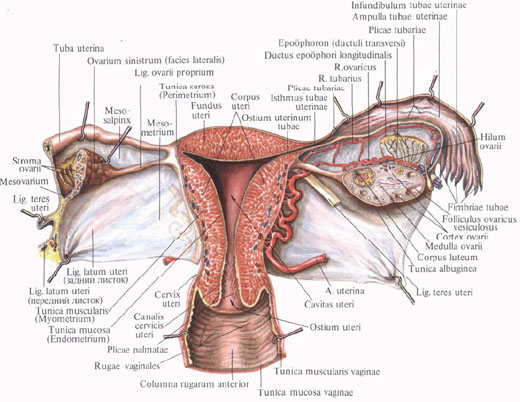
Тело матки, corpus uteri, имеет форму треугольника с усеченным нижним углом, продолжающимся в шейку. Тело отделено от шейки суженной частью — перешейком матки, isthmus uteri, который соответствует положению внутреннего отверстия матки. В теле матки различают переднюю пузырную поверхность, facies vesicalis, заднюю кишечную поверхность, facies intestinalis, и боковые, правый и левый, края матки, margines uteri (dexter et sinister), где передняя и задняя поверхности переходят одна в другую. Верхняя часть матки, которая поднимается в виде свода над отверстиями маточных труб, представляет собой дно матки, fundus uteri. С боковыми краями матки дно матки образует углы, в которые входят маточные трубы. Участок тела матки, соответствующий месту впадения труб, носит название рогов матки, cornua uteri.
Полость матки, cavitas uteri, длиной 6-7 см, на фронтальном разрезе имеет форму треугольника, в верхних углах которого открываются устья маточных труб, в нижнем — внутреннее отверстие матки, которое ведет в канал шейки матки. Величина полости у нерожавших иная, чем у рожавших: у первых боковые стенки резче вогнуты внутрь полости. Передняя стенка тела матки примыкает к задней стенке, в силу чего полость на сагиттальном разрезе имеет форму щели. Нижняя узкая часть полости сообщается с каналом шейки матки, canalis cervicis uteri.
Стенка матки состоит из трех слоев: наружного — серозной оболочки, tunica serosa (perimetrium), подсерозной основы, tela subserosa, средней — мышечной, tunica muscularis (myometrium), и внутренней — слизистой, tunica mucosa (endometrium).
Серозная оболочка (периметрий), tunica serosa (perimetrium), представляет собой непосредственное продолжение серозного покрова мочевого пузыря. На большом протяжении передней и задней поверхностей и дна матки она посредством подсерозной основы, tela subserosa, плотно сращена с миометрием; на границе перешейка брюшинный покров прикрепляется рыхло.
Мышечная оболочка матки (миометрий), tunica muscularis (myometrium), — наиболее мощный слой маточной стенки, состоит из трех слоев гладких мышечных волокон с примесью рыхлой волокнистой соединительной ткани. Все три слоя своими мышечными волокнами переплетаются между собой в самых различных направлениях, вследствие чего разделение на слои недостаточно хорошо выражено. Тонкий наружный слой (подсерозный), состоящий из продольно расположенных волокон и небольшого количества циркулярных (круговых) волокон, плотно сращен с серозным покровом. Средний слой, круговой, наиболее развит. Он состоит из мышечных пучков, образующих кольца, которые расположены в области трубных углов перпендикулярно к их оси, в области тела матки — в круговом и косом направлениях. Этот слой содержит большое количество сосудов, преимущественно венозных, поэтому его еще называют сосудистым слоем, stratum vasculosum. Внутренний слой (подслизистый) самый тонкий, с продольно идущими волокнами.
Слизистая оболочка матки
(эндометрий), tunica mucosa (endometrium), срастаясь с мышечной оболочкой, выстилает полость матки без подслизистой основы и переходит на отверстия маточных труб; в области дна и тела матки она имеет гладкую поверхность. На передней и задней стенках канала шейки матки слизистая оболочка, endocervix, образует продольно идущие пальмовидные складки, plicae palmatae. Слизистая оболочка матки покрыта однослойным призматическим эпителием; в ней заложены простые трубчатые маточные железы, glandulae uterinae, которые в области шейки носят название шеечных желез (шейки матки), glandulae cervicales (uteri).
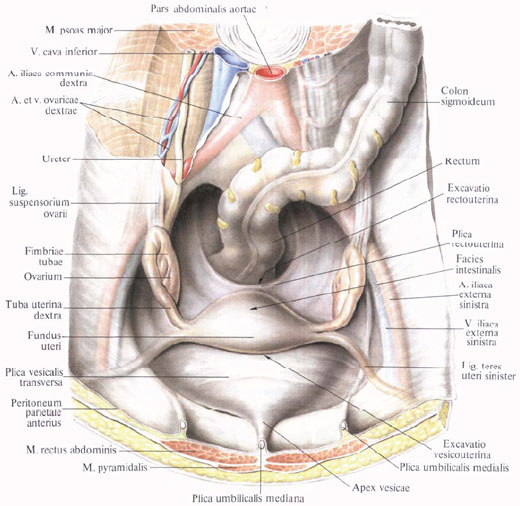
Матка занимает в полости малого таза центральное положение. Кпереди от нее, соприкасаясь с ее передней поверхностью, располагается мочевой пузырь, сзади — прямая кишка и петли тонкой кишки. Брюшина покрывает переднюю и заднюю поверхности матки и переходит на соседние органы: мочевой пузырь, переднюю стенку прямой кишки. По сторонам на месте перехода в широкие связки брюшина соединена с маткой рыхло. В основании широких связок, на уровне шейки матки, между листками брюшины расположена околоматочная клетчатка, или параметрий, parametrium, переходящая в области шейки матки в околошеечную клетчатку — paracervix.
Нижняя половина передней поверхности шейки матки лишена серозного покрова и отделена от верхнего отдела задней стенки мочевого пузыря соединительнотканной перегородкой, фиксирующей оба органа друг к другу. Нижний отдел матки — шейка — фиксирована к начинающемуся от нее влагалищу.
Матка занимает в полости малого таза не вертикальное, а изогнутое кпереди положение, anteversio, в результате чего ее тело наклонено над передней поверхностью мочевого пузыря. По оси тело матки образует относительно ее шейки открытый кпереди угол 70-100° — изгиб кпереди, anteflexio. Кроме того, матка может быть отклонена от срединной линии в одну из сторон, правую или левую, laterpositio dextra или laterpositio sinistra. В зависимости от наполнения мочевого пузыря или прямой кишки наклон матки изменяется.
Матка удерживается в своем положении рядом связок: парной круглой связкой матки, правой и левой широкими связками матки, парными прямокишечно-маточными и крестцово-маточными связками.
Круглая связка матки
, lig. teres uteri, представляет собой тяж из соединительной ткани и гладких мышечных волокон длиной 10-15 см. Начинается от края матки тотчас ниже и кпереди от маточной трубы.
Круглая связка располагается в брюшинной складке, у начала широкой связки матки, и направляется к боковой стенке малого таза, далее кверху и вперед к глубокому паховому кольцу. На своем пути она пересекает запирательные сосуды и запирательный нерв, латеральную пупочную складку, наружную подвздошную вену, v. iliaca externa, нижние надчревные сосуды. Пройдя через паховый канал, выходит через поверхностное его кольцо и рассыпается в подкожной клетчатке области лобкового возвышения и больших половых губ.
В паховом канале круглую связку матки сопровождают артерии круглой связки матки, a. ligamenti teretis uteri, половая ветвь, r. genitalis от n. genitofemoralis, и пучки мышечных волокон от m. obliquus internus abdominis и m. transversus abdominis.
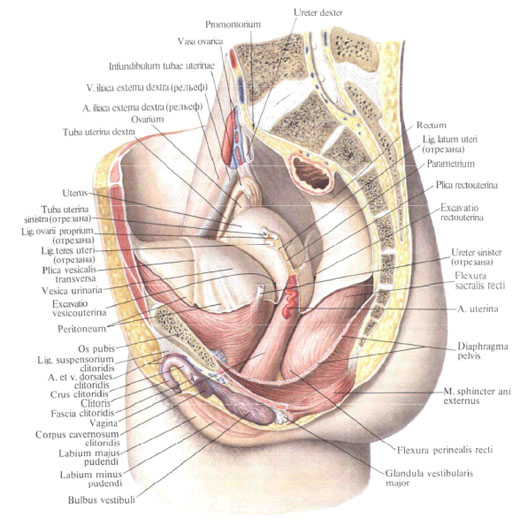
Широкая связка матки
, lig. latum uteri, состоит из двух -переднего и заднего — листков брюшины; следует от матки в стороны, к боковым стенкам малого таза. Основание связки подходит ко дну таза, а листки широкой связки переходят в париетальную брюшину малого таза. Нижняя часть широкой связки матки, связанная с ее краями, носит название брыжейки матки, mesometrium. Между листками широкой связки матки, у ее основания, находятся соединительнотканные тяжи с гладкомышечными пучками, образующие по обеим сторонам матки основную связку, играющую значительную роль в фиксации матки и влагалища. Медиально и книзу ткань этой связки переходит в околоматочную клетчатку — параметрий, parametrium. В околоматочной клетчатке проходят мочеточник, маточная артерия, a. uterina, и маточно-влагалищное нервное сплетение, plexus uterovaginalis.
Между листками верхнего края широкой связки залегает маточная труба. От заднего листка латерального отдела широкой связки, ниже ампулы маточной трубы, отходит брыжейка яичника, mesovarium. Ниже медиальной части трубы на задней поверхности широкой связки находится собственная связка
яичника, lig. ovarii proprium.
Участок широкой связки между трубой и брыжейкой яичиика называется брыжейкой маточной трубы, mesosalpinx. В этой брыжейке, ближе к ее латеральным отделам, располагаются fimbria ovarica, epoophoron и paraoophoron. Верхнебоковой край широкой связки образует связку, подвешивающую яичник, lig. suspensorium ovarii.
На передней поверхности начальной части широкой связки видна круглая связка матки, lig. teres uteri.
К фиксирующему аппарату матки следует отнести прямокишечно-маточную и крестцово-маточную связки, которые залегают в правой и левой прямокишечно-маточных складках. Обе они содержат соединительнотканные тяжи, пучки прямокишечно-маточной мышцы, m. rectouterinus, и следуют от шейки матки к боковым поверхностям прямой кишки и к тазовой поверхности крестца.
Иннервация: plexus hypogastricus inferior (симпатическая иннервация), plexus uterovaginalis.
Кровоснабжение: a. uterina и a. ovarica (частично). Венозная кровь оттекает в plexus venosus uterinus и затем по vv. uterinae и vv. ovaricae в vv. iliacae internae. Лимфатические сосуды отводят лимфу к nodi lymphatici lumbales (от дна матки) и inguinalis (от тела и шейки матки).
Вам интересно будет это прочесть :
Матка (uterus; metra; hystera) - гладкомышечный полый орган, который обеспечивает в женском организме менструальную и детородную функции. По форме напоминает грушу, сдавленную в переднезаднем направлении. Вес девственной матки, достигшей полного развития, составляет около 50 г, длина 7–8 см, наибольшая ширина (у дна) - 5 см, стенки имеют толщину 1–2 см. Матка располагается в полости таза между мочевым пузырём и прямой кишкой.
Анатомически матку подразделяют на дно, тело и шейку (рис. 6--4).
Рис. 6-4. Фронтальный разрез матки (схема).
Дном (fundus uteri) называется верхняя часть, выступающая выше линии входа в матку маточных труб. Тело (corpus uteri) имеет треугольные очертания, которые постепенно суживаются по направлению к более круглой и узкой шейке (cervix uteri), представляющей собой продолжение тела и составляющей около трети всей длины органа. Своим наружным концом шейка матки вдаётся в верхний отдел влагалища (portio vaginalis cervicis). Верхний её отрезок, примыкающий непосредственно к телу, называется надвлагалищной частью (portio supravaginalis cervicis), передняя и задняя части отделены друг от друга краями (margo uteri dexter et sinister). У нерожавшей женщины форма влагалищной части шейки приближается к форме усечённого конуса, у рожавшей - имеет цилиндрическую форму.
Часть шейки матки, видимая во влагалище, покрыта многослойным плоским неороговевающим эпителием. Переход между железистым эпителием, выстилающим цервикальный канал, и плоским эпителием называют зоной трансформации. Обычно она расположена в цервикальном канале, чуть выше наружного зева. Зона трансформации клинически чрезвычайно важна, так как именно здесь часто возникают диспластические процессы, способные трансформироваться в рак.
Полость матки на фронтальном разрезе имеет вид треугольника, чьё основание обращено ко дну. В углы треугольника открываются трубы (ostium uterinum tubae uterinae), а верхушка продолжается в цервикальный каналспособствует удерживанию в его просвете слизистой пробки - секрета желёз цервикального канала. Эта слизь обладает чрезвычайно высокими бактерицидными свойствами и препятствует проникновению возбудителей инфекции в полость матки. Цервикальный канал открывается в полость матки внутренним зевом (orificium internum uteri), во влагалище - наружным зевом (orificium externum uteri), который ограничен двумя губами (labium anterius et posterius).
У нерожавших женщин он имеет точечную форму, у рожавших - форму поперечной щели. Место перехода тела матки в шейку вне беременности сужено до 1 см и носит название перешейка матки (isthmus uteri), из которого в III триместре беременности формируется нижний маточный сегмент - самая тонкая часть стенки матки в родах. Здесь чаще всего происходит разрыв матки, в этой же области проводят разрез матки при операции КС.
Стенка матки состоит из трёх слоёв: наружного - серозного (perimetrium; tunica serosa), среднего - мышечного (myometrium; tunica muscularis), который составляет главную часть стенки, и внутреннего - слизистой оболочки (endometrium; tunica mucosa). В практическом отношении следует различать perimetrium и pаrаmetrium - околоматочную жировую клетчатку, лежащую на передней поверхности и по бокам шейки матки, между листками широкой связки матки, в которой проходят кровеносные сосуды. Уникальность матки как органа, способного выносить беременность, обеспечивается особым строением мышечного слоя. Он состоит из гладкомышечных волокон, переплетающихся между собой в различных направлениях (рис. 6--5) и имеющих особые щелевые контакты (нексусы), что позволяет ему растягиваться по мере роста плода, сохраняя необходимый тонус, и функционировать в качестве большой координированной мышечной массы (функциональный синцитий).
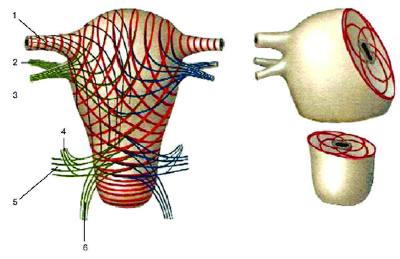
Рис. 6-5. Расположение мышечных слоёв матки (схема): 1 - маточная труба; 2 - собственная связка яичника; 3 - круглая связка матки; 4 - крестцово-маточная связка; 5 - кардинальная связка матки; 6 - стенка влагалища.
Степень сократительной способности мышцы матки во многом зависит от концентрации и соотношения половых гормонов, определяющих рецепторную чувствительность мышечных волокон к утеротоническим воздействиям.
Определённую роль играет также сократительная способность внутреннего зева и перешейка матки.
Слизистая оболочка тела матки покрыта мерцательным эпителием, не имеет складок и состоит из двух различных по своему предназначению слоёв. Поверхностный (функциональный) слой по окончании нефертильного менструального цикла отторгается, что сопровождается менструальным кровотечением. При наступлении беременности он подвергается децидуальным превращениям и «принимает» оплодотворённую яйцеклетку. Второй, более глубокий (базальный) слой служит источником регенерации и формирования эндометрия после его отторжения. Эндометрий снабжён простыми трубчатыми железами (glandulae uterinae), которые проникают до мышечного слоя; в более толстой слизистой оболочке шейки, кроме трубчатых желёз, находятся слизистые железы (glandulae cervicales).
Матка обладает значительной подвижностью и расположена таким образом, что её продольная ось приблизительно параллельна оси таза. Нормальное положение матки при пустом мочевом пузыре - наклон кпереди (anteversio uteri) с образованием тупого угла между телом и шейкой (anteflexio uteri). При растяжении мочевого пузыря матка может быть отклонена назад (retroversio uteri). Резкий постоянный изгиб матки кзади - патологическое явление (рис. 6--6).
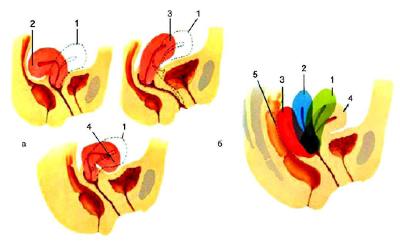
Рис. 6-6. Варианты положения матки в полости малого таза: а, 1 - нормальное положение anteflexsio versio; а, 2 - hyperretroflexio versio; а, 3 - anteversio; а, 4 - hyperanteflexio versio; б - три степени ретродевиации матки: б, 1 - 1-я степень; б, 2 - 2-я степень; б, 3 - 3-я степень; 4 - нормальное положение; 5 - прямая кишка.
Брюшина покрывает матку спереди до места соединения тела с шейкой, где серозная оболочка загибается на мочевой пузырь. Углубление брюшины между мочевым пузырём и маткой носит название пузырноматочного (excavatio vesicouterina). Передняя поверхность шейки матки соединяется с задней поверхностью мочевого пузыря посредством рыхлой клетчатки. С задней поверхности матки брюшина продолжается на небольшом протяжении также и на заднюю стенку влагалища, откуда она загибается на прямую кишку. Глубокий брюшинный карман между прямой кишкой сзади и маткой и влагалищем спереди называется прямокишечноматочным углублением (excavatio rectouterina). Вход в этот карман с боков ограничен складками брюшины (plicae rectouterinae), идущими от задней поверхности шейки матки к боковым поверхностям прямой кишки. В толще складок, кроме соединительной ткани, заложены пучки гладких мышечных волокон (mm. rectouterini) и lig. sacrouterinum.
Матка получает артериальную кровь из a. uterina и частично из a. ovarica. А. uterina, питающая матку, широкую маточную связку, яичники и влагалище, идёт в основании широкой маточной связки вниз и медиально, на уровне внутреннего зева перекрещивается с мочеточником и, отдав к шейке матки и влагалищу a. vaginalis, поворачивает кверху и поднимается к верхнему углу матки. Следует помнить, что маточная артерия всегда проходит над мочеточником («под мостом всегда течёт вода»), что важно при выполнении любых оперативных вмешательств в области таза, затрагивающих матку и её кровоснабжение. Артерия расположена у бокового края матки и у рожавших женщин отличается извилистостью. По пути она отдаёт веточки к телу матки. Достигнув дна матки, a. uterinа делится на две конечные ветви: ramus tubarius (к трубе) и ramus ovaricus (к яичнику). Ветви маточной артерии анастомозируют в толще матки с такими же ветвями противоположной стороны, образуя богатые разветвления в миометрии и эндометрии, которые особенно развиваются при беременности.
Венозная система матки образована plexus venosus uterinus, расположенным сбоку матки в медиальной части широкой связки. Кровь из него оттекает по трём направлениям: в v. оvaricа (из яичника, трубы и верхнего отдела матки), в vv. uterinae (из нижней половины тела матки и верхней части шейки) и непосредственно в v. iliaca interna - из нижней части шейки и влагалища. Рlexus venosus uterinus анастомозирует с венами мочевого пузыря и plexus venosus rесtаlis. В отличие от вен плеча и голени, маточные вены не имеют окружающего и поддерживающего фасциального футляра. В ходе беременности они значительно расширяются и могут функционировать в качестве резервуаров, принимающих плацентарную кровь при сокращении матки.
Отводящие лимфатические сосуды матки идут в двух направлениях: от дна матки вдоль труб к яичникам и далее до поясничных узлов и от тела и шейки матки в толще широкой связки, вдоль кровеносных сосудов к внутренним (от шейки матки) и наружным подвздошным (от шейки и тела) узлам. Лимфа от матки может также оттекать в nodi lymphatici sacrales и в паховые узлы по ходу круглой маточной связки.
Иннервация матки чрезвычайно насыщена из-за участия автономной и центральной нервной системы (ЦНС).
Согласно современным представлениям, боли, исходящие из тела матки, в сочетании с маточными сокращениями - ишемические по происхождению, они передаются через симпатические волокна, формирующие plexus hypogastricus inferior. Парасимпатическая иннервация осуществляется nn. splanchnici pelvici. Из этих двух сплетений в области шейки матки образуется plexus uterovaginalis. Норадренергические нервы в небеременной матке распределены в основном в области шейки матки и в нижней части тела матки, в результате чего автономная нервная система может обеспечивать сокращение перешейка и нижней части матки в лютеиновой фазе, способствуя имплантации плодного яйца в дне матки.
Непосредственное отношение к внутренним половым органам имеет связочный (подвешивающий) аппарат (рис. 6-- 8), обеспечивающий сохранение их анатомотопографического постоянства в полости малого таза.
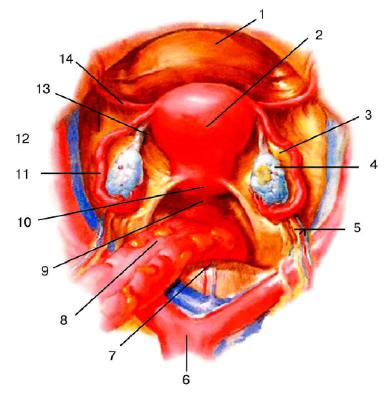
Рис. 6-8. Подвешивающий аппарат матки: 1 - vesica urinaria; 2 - corpus uteri; 3 - mesovarium; 4 - ovarium; 5 - lig. suspensorium ovarii; 6 - aorta abdominalis; 7 - promontorium; 8 - colon sigmoideum; 9 - excavatio rectouterina; 10 - cervix uteri; 11 - tuba uterina; 12 - lig. оvarii proprium; 13 - lig. latum uteri; 14 - lig. teres uteri.
По боковым краям матки брюшина с передней и задней поверхностей переходит на боковые стенки таза в виде широких связок матки (ligg. lata uteri), которые по отношению к матке (ниже mesosalpinx) представляют собой её брыжейку (mesometrium). На передней и задней поверхностях широких связок заметны валикообразные возвышения от проходящих здесь lig. ovarii proprium и круглых маточных связок (lig. teres uteri), которые отходят от верхних углов матки, тотчас кпереди от труб, по одной с каждой стороны, и направляются вперёд, латерально и вверх к глубокому кольцу пахового канала. Пройдя через паховый канал, круглые связки достигают лобкового симфиза, и волокна их теряются в соединительной ткани лобка и большой половой губе одноимённой стороны.
Крестцово-маточные связки (ligg. sacrouterina) расположены внебрюшинно и представлены гладкомышечными и фиброзными волокнами, которые идут от тазовой фасции к шейке и далее вплетаются в тело матки. Начинаясь от её задней поверхности, ниже внутреннего зева, они дугообразно охватывают прямую кишку, сливаясь с прямокишечно- маточными мышцами, и заканчиваются на внутренней поверхности крестца, где сливаются с тазовой фасцией.
Кардинальные связки (ligg. cardinalia) соединяют матку на уровне её шейки с боковыми стенками таза. Повреждение кардинальных и крестцовоматочных связок, обеспечивающих существенную поддержку тазового дна, включая их растягивание в процессе беременности и родов, может вызвать в дальнейшем развитие пролапса половых органов (рис. 6--9).
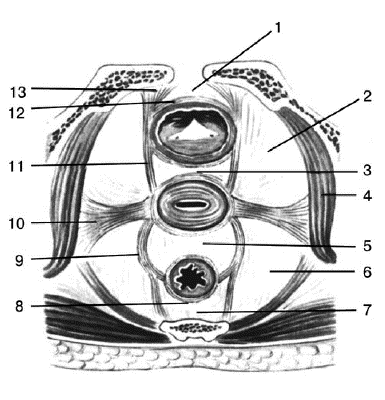
Рис. 6-9. Фиксирующий аппарат матки: 1 - spatium praevesicale; 2 - spatium paravesicale; 3 - spatium vesicovaginale; 4 - m. levator ani; 5 - spatium retrovaginale; 6 - spatium pararectale; 7 - spatium retrorectale; 8 - fascia propria recti; 9 - lig. sacrouterinum; 10 - lig. cardinale; 11 - lig. vesicouterina; 12 - fascia vesicae; 13 - lig. pubovesicale.