Лечение фибрилляции предсердий. Пароксизмальная, персистирующая и постоянная формы фибрилляции предсердий и их лечение. Синдром ночных апноэ
Патология является формой нарушения сердечного ритма, когда вместо нормальных выбросов крови осуществляются быстрые, неритмичные и хаотичные сокращения. Подобное расстройство может стать причиной серьезных гемодинамических патологий, поэтому что за болезнь, фибрилляция предсердий, опасно ли это состояние стоит знать всем людям, страдающим сердечно-сосудистыми заболеваниями.
Аритмия сегодня определяется у многих людей, поскольку редко какой современный человек не подвержен стрессовым ситуациям, эмоционально-психологическим напряжениям. Есть формы расстройства ритма, как вот синусовая аритмия, которые не опасны для человека, при их обнаружении редко требуется специфическое лечение. Но другие аритмические состояния не столь безобидны.
Чем опасна фибрилляция предсердий? В первую очередь, возможной остановкой сердца, поскольку при учащенной сократимости предсердий желудочковая активность также страдает. Поэтому важно знать, в каких случаях может потребоваться медицинская помощь из-за возникшего патологического состояния.
Описание фибрилляции предсердий
Под фибрилляцией следует понимать частую сократительную активность, когда все сердце или отдельные его части возбуждаются нескоординированными, хаотическими импульсами. Фибрилляция предсердий (ФП) - это определение ЧСС выше 150 в минуту, при этом патологический очаг возбуждения находится в предсердиях. В таких случаях наджелудочковая тахикардия составляет 250-700 ударов в минуту, а желудочковая немного меньше - 250-400 ударов в минуту.
В основе возникновения фибрилляции предсердий лежит циклическая передача импульса. В силу воздействия различных факторов ( , инфекции)
в мышечной ткани сердца формируются участки с нарушенной проводящей системой. Чем их больше, тем выше риск развития фибрилляции. Если импульс поступает к такому участку, он не может передаться далее, поэтому возвращается и приводит к сократимости уже пройденные кардиомиоциты.
Нормальная передача импульса
Фибрилляция предсердий

В некоторых случаях создаются патологические очаги из сердечных клеток, которые сами начинают генерировать импульс. Если таких очагов много, работа сердца становится нескоординированной и хаотичной. Каким бы образом не создавались патологические импульсы в предсердиях, они не в полной мере доходят к желудочкам, поэтому последние сокращаются не так быстро, как предсердная часть волокон.
Симптомы фибрилляции предсердий
Клиническая картина в большей степени зависит от выраженности гемодинамических нарушений. В случае их отсутствия течение заболевания может быть бессимптомным. Тяжелые проявления способны вызвать необратимые последствия, приводящие к сердечной недостаточности.
Эпизоды фибрилляции предсердий, выражающиеся в пароксизмах, могут сопровождаться:
- болью в грудной клетке;
- частым сердцебиением;
- учащенным мочеиспусканием.
Возникновение одышки, головокружения, слабости указывает на развивающуюся . В тяжелых случаях наблюдаются полуобморочные и обморочные состояния.
Дефицит пульса - одна из особенностей фибрилляции. Если на верхушке сердца прослушивается частое сердцебиение, то при его сравнении с пульсом на запястье определяется нехватка пульсации. Подобное происходит из-за недостаточного выброса крови левым желудочком, несмотря на частое сердцебиение.
Тромбоэмболия , чаще выражающаяся инсультом, может стать первым признаком фибрилляции предсердий у тех пациентов, которые не предъявляли жалобы или ощущали редкие приступы пароксизмы.
Причины появления фибрилляции предсердий
В большинстве случаев ФП развивается на фоне . На первом месте стоит , которая способствует образованию патологических очагов, генерирующих внеочередные импульсы. Немало влияния в развитии аритмии оказывает сердечная недостаточность и приобретенные пороки сердца, при которых в значительной мере нарушена гемодинамика.
У детей также может развиваться фибрилляция предсердия. Причиной тому являются врожденные пороки - один желудочек, дефект межпредсердной перегородки, операции, связанные с пластикой клапанов.
ЭКГ-признаки фибрилляции предсердий:
- зубец Р на всех отведениях отсутствует;
- определяются волны фибрилляции f;
- между RR отмечаются различные расстояния.

Если признаки фибрилляции есть, но не удалось их зафиксировать на стандартном ЭКГ, тогда проводят холтеровское мониторирование.
Эхокардиография - делается с целью выявления органических нарушений. Это могут быть пороки клапанов или недавний , “перенесенный на ногах”. Также с помощью Эхо-КГ определяют размеры предсердий, которые в случае патологии могут быть нарушены. Данный метод диагностики позволяет “увидеть” тромботические образования в ушках предсердий, хотя по этой патологии больше информации предоставляет чреспищеводный Эхо-КГ.
Рентгенография органов грудной полости - помогает определить расширения камер сердца, оценить состояние основных сосудов.
Исследования крови , с помощью которых определяется уровень основных гормонов выделяемых щитовидной железой (трийодтиронин, тироксин) и гипофизом (тиреотропный гормон).
Осложнения фибрилляции предсердий
Острая сердечная недостаточность - развивается в случае наличия у больного кроме ФП другой сердечно-сосудистой патологии. Если у больного нет сопутствующей патологии, тогда острые нарушения не наблюдаются.
Ишемический инсульт - развивается в результате попадания тромбов из левого предсердия в сосуды головного мозга. Осложнение возникает с частотой 6% за год, при этом больше касается больных с неревматической патологией. Поэтому очень важно проводить профилактику тромбоэмболии соответствующим лечением.
Лечение фибрилляции предсердий
Ключевыми направлениями терапии ФП являются следующие:
- Контроль сердечного ритма - проводят восстановление синусового ритма, после чего поддерживают его профилактикой рецидивов.
- Контроль ЧСС - фибрилляция сохраняется, но с помощью препаратов урежается сердечный ритм.
Для предотвращения развития тромбоэмболии используется антикоагулянтное лечение.
Контроль сердечного ритма
Синусовый ритм восстанавливается двумя способами:
- Электрическая кардиоверсия - довольно болезненная процедура, но при этом эффективная. Для обезболивания вводятся седативные вещества, или же проводится общая анестезия. Кардиовертеры-дефибрилляторы бывают двухфазные и однофазные. Первые более мощные и поэтому подают меньший разряд при более быстром достижении нужного результата. Однофазные устройства подают разряд меньший, поэтому используется большая энергия, чтобы был достигнут требуемый эффект.
- Фармакологическая кардиоверсия - основывается на использовании антиаритмических препаратов в виде амиодарона, нибентана, прокаинамида, пропафенона.
Если у больного определена тахисистолическая ФП, тогда ЧСС снижается до 100-90 раз в минуту. Для этого применяют таблетированные формы метопролола (бета-блокаторов) или верапамила (антагонист кальция). С целью предупреждения тромбоэмболии назначается варфарин (непрямой антикоагулянт), который принимается как до процедуры, так и после на протяжении трех-четырех недель.
Контроль частоты сердечных сокращений
Основывается на применении медицинских препаратов, с помощью которых ЧСС опускается до 110 в минуту в спокойном состоянии. Лекарства берутся из различных групп действия и комбинируются в схемах лечения.
- кардиотоники (дигоксин);
- антагонисты кальция (верапамил, дилтиазем);
- блокаторы бета-адренорецепторов (карведилол, метопролол).
Амиодарон назначается в случае неэффективного лечения вышеперечисленными препаратами. Он обладает выраженным противоаритмическим действием, однако с осторожностью должен назначаться лицам до 18 лет, пожилым людям, во время беременности и наличии сопутствующей патологии в виде бронхиальной астмы, печеночной и хронической сердечной недостаточности.
Радиочастотная катетерная абляция
Проводится с целью облегчения состояния больного в случае отсутствия эффекта от медикаментозной терапии. Существуют различные методики проведения оперативного вмешательства:
- Абляция устьев легочных вен - результативна в 70% случаев, хотя для распространенного использования изучена недостаточно.
- “Лабиринт” - эффективная в 50% случаев, выполняется с целью создания единственного пути прохождения электрического сигнала. Методика находится в процессе изучения.
- Абляция патологического очага и АВ соединения - проведение результативно в 50%, при этом абляция АВ узла оправдана в случае хронической ФП.
- Хирургическое вмешательство на открытом сердце - целесообразно лечить ФП в случае проведения операции по причине другой сердечно-сосудистой патологии.
Видео: Фибрилляция предсердий
Неотложная помощь при фибрилляции предсердий
Сначала вводят внутривенно изоптин. Если приступ не купирован, вводится мезатон с новокаинамидом, при этом контролируется артериальное давление и электрокардиограмма (уширение желудочкового комплекса является признаком прекращения введения препаратов).
В неотложной помощи используются бета-блокаторы (обзидан) и АТФ (чаще всего при узловых формах). Также можно представить в виде таблицы выбор препарата с целью купировать приступ ФП.

Пропафенон должен приниматься в первый раз только под врачебным контролем, поскольку возможно резкое падение артериального давления.
Отсутствие результатов от использования медикаментов подталкивает к проведению кардиоверсии. Другими показаниями к процедуре являются:
- продолжительность фибрилляции составляет 48 часов и более;
- у больного наблюдаются нарушения гемодинамики в виде пониженного давления, декомпенсированной формы сердечной недостаточности.
В обязательном порядке назначается антикоагулянт прямого действия - гепарин (низкомолекулярный или нефракционный).
Вторичная профилактика фибрилляции предсердий
Предупреждение развития рецидивов заболевания называется вторичной профилактикой ФП. На основании различных исследований было определено, что правильный ритм сердца сохраняется на протяжении одного года в среднем у 40% пациентов. Предсердиям свойственно запоминать аритмии, поэтому нужно приложить немало усилий, чтобы предупредить их возврат. В первую очередь следует выполнять такие рекомендации:
- Нужно проводить терапию основных заболеваний, осложняющих течение фибрилляции.
- Принимать антиаритмические препараты и вовремя их корректировать при снижении эффективности лечения.
- Отказаться от приема алкоголя, поскольку каждые 10 гр, принимаемых ежедневно, увеличивают риск инфаркта миокарда на 3%.

Видео: Фибрилляция предсердий: патогенез, диагностика, лечение
Фибрилляции предсердий различают по видам, которые зависят от нескольких критериев: продолжительности эпизода, частоты сокращений желудочков сердечной мышцы, характера отдельных волн. Наличие соответствующих классификаций представляет особую ценность в плане диагностики нарушения работы сердца.
Классификация по длительности эпизода
В зависимости от длительности, различают следующие виды фибрилляции предсердий:
- Впервые выявленная. Такая форма диагностируется в том случае, если проявления отклонения выявляют впервые, вне зависимости от выраженности или наличия клинической картины. Приступ продолжается 10-15 минут.
- Пароксизмальная. Нарушение сердечного ритма является возвратным и прекращается самопроизвольно. Обычно приступ длится двое суток и менее. Указанная разновидность фибрилляции предсердий не характеризуется продолжительностью эпизодов и не превышает семи дней. Чаще всего явление наблюдается 1-2 дня, однако его минимальная длительность составляет 3 минуты. При этой форме, как и при предыдущей, существует вероятность спонтанного восстановления сердечного ритма.
- Персистирующая. Данный вид фибрилляции отличается продолжительностью: приступ может продолжаться более 7 дней подряд. При длительно персистирующих формах симптоматика отклонений наблюдается более двенадцати месяцев.
- Постоянная. Эта форма существует в течение продолжительного времени. Клиническая картина постоянной ФП определяется периодами возвращающихся приступов. Постоянный вид фибрилляции предсердий является особенной: в этом случае восстановить ритм не представляется возможным. Проводятся мероприятия по контролю над показателями частоты сердечных сокращений.
Классификация по критерию частоты сокращений желудочков
По фактору частоты сокращений желудочков различают такие формы патологии:
- Тахисистолическая. В этом случае к желудочкам поступает большее, чем это необходимо, количество импульсов, из-за чего частота пульса составляет более 100 ударов в минуту.
- Брадисистолическая. При такой форме показатель частоты сердечных сокращений находится в пределах нормы либо снижен (менее 60 ударов за минуту), а пульс остается нормальным.
- Нормосистолическая. Желудочки при этой форме сокращаются с частотой, которая максимально близка к показателям нормы (от 60 до 100 ударов в минуту).
При изменениях характера физической активности, а также в зависимости от степени эмоционального напряжения, различные варианты патологии, классифицируемые по частоте сокращения желудочков сердца, могут сменять друг друга.
Классификация по характеру волн F
Волны F на электрокардиограмме представляют собой суммарный потенциал действия сердечной мышцы, который возникает при электрическом раздражении.
В зависимости от этого критерия, выделяют такие виды фибрилляции:
- Крупноволновая. На ЭКГ в данном случае отмечают крупные и редкие зубцы мерцания предсердий. Такая форма ФП обычно наблюдается при пороках сердечной мышцы, что вызывает перегрузку предсердий.
- Мелковолоновая. На ЭКГ отмечают частые и мелкие волны мерцания предсердий, что обычно характерно для кардиосклероза.
Классификация по выраженности симптоматики (EHRA-шкала)
Шкала симптомов (EHRA-шкала) – это клинический инструмент, который позволяет оценить симптомы при эпизодах фибрилляции предсердий. Он помогает определить курс терапии пациента, страдающего от аритмии.
В зависимости от данного критерия, различают такие виды ФП:
- EHRA I – такое значение указывает на отсутствие симптомов;
- EHRA II – в данном случае выраженность симптомов отклонения легкая, благодаря чему обыденная активность больного не нарушается;
- EHRA III – клиническая картина выражена, симптомы проявляются настолько сильно, что ежедневная активность пациента нарушается;
- EHRA IV – наиболее тяжелый показатель, так как указывает на наличие симптоматики, которая приводит к инвалидности больного, что не просто ограничивает, а полностью прекращается ежедневную активность больного.

Диагноз форм фибрилляции предсердий ставят по результатам, полученным в ходе проведения ЭКГ. Часто для подтверждения диагноза требуется продолжительное ЭКГ-наблюдение, которое может длиться от 1 до 7 дней.
Отличие фибрилляции от трепетания предсердий
Многие отождествляют эти понятия, но самом деле это два разных состояния, которые характерны для . Отличие между ними заключается в механизме действия:
- при трепетании волокна миокарда сокращаются медленно;
- при фибрилляциях импульсы, которые подаются к миокарду, носят хаотичный характер и способствуют тому, что его волокна начинают сокращаться слишком быстро и вразнобой.
Фибрилляция и трепетания предсердий – проявления мерцательной аритмии, которая представляет особую опасность для здоровья больного. В частности, эта патология может вызвать тромбозы и тромбоэмболию легочной артерии, развитие инсульта.
Указанные состояния возникают под действием таких факторов, как:
- пороки клапанов сердечной мышцы;
- врожденные или приобретенные патологии сердечной мышцы;
- ишемическая болезнь сердца.
Мерцательную аритмию, которая выражается в фибрилляции или трепетании предсердий, также вызывают патологии, не связанные с нарушениями функций сердечной мышцы. Так, это состояние могут спровоцировать опухоли надпочечников, гиперфункция щитовидки, ожирение и сахарный диабет.
Еще один фактор, которые способен вызвать фибрилляцию и трепетание предсердий, – злоупотребление спиртными напитками.
Классификация трепетаний предсердий
Трепетание предсердий – явление, которое также, как и фибрилляция, может проявляться в разных формах.
Основной классификацией является следующее разделение патологии:
- Типичное трепетание предсердий, или первый тип. В этом случае наблюдаются такие изменения: патологическая волна возбуждения направляется против часовой стрелки, вверх по межпредсердной перегородке. После этого она направляется к задней стенке правого предсердия. Далее импульс обходит устье верхней полой вены, достигает исходного положения, после чего цикл возобновляется.
- Атипичное трепетание предсердий по второму типу. В этом случае прохождение патологического импульса исключает истмус.

С клинической точки зрения существует два основных вида трепетания предсердий:
- . Приступ аритмии возникает внезапно, обычно под действием провоцирующих факторов, и продолжается недолго.
- Постоянная форма. В этом случае нарушения сердечного ритма наблюдаются на постоянной основе.
Существующие классификации фибрилляции и трепетания предсердий облегчают диагностирование и разработку курса ведения пациента с мерцательной аритмией. В основе классификаций находятся различные факторы, связанные с характером проявления патологии.
Фибрилляция предсердий - это разновидность аритмии, при которой предсердия сокращаются с частотой 350-700 в минуту, но только часть импульсов доходит до желудочков, что создает предпосылки для их дискоординированной деятельности и выражается в нерегулярности пульса.
Фибрилляцию предсердий считают одним из самых частых вариантов нарушения ритма сердца. Она встречается повсеместно, преимущественно среди людей зрелого и пожилого возраста, причем с годами вероятность аритмии только увеличивается. Патология имеет не только большое социально-медицинское значение ввиду высокого риска тяжелых осложнений и смерти, но и экономическое, так как требует существенных материальных затрат на профилактику и лечение.
По данным статистики, фибрилляция предсердий составляет до 2% всех аритмий сердца, причем число пациентов постоянно растет в связи с общим старением населения планеты. К возрасту 80 лет распространенность фибрилляции предсердий достигает 8% , а у мужчин патология проявляется раньше и чаще, нежели у лиц женского пола.
Фибрилляция предсердий очень часто осложняет хроническую сердечную недостаточность, которая, в свою очередь, поражает большинство людей с ишемической болезнью сердца. По меньшей мере четверть больных хронической недостаточностью кровообращения уже имеют установленный диагноз фибрилляции предсердий. Сочетанное действие этих заболеваний обусловливает взаимное утяжеление течения, прогрессирование и серьезный прогноз.
Другое общеупотребимое название фибрилляции предсердий - мерцательная аритмия , оно более распространено среди больных, но и специалисты-медики тоже им активно пользуются. Накопленный опыт лечения этой патологии позволяет не только устранять аритмию, но и своевременно проводить профилактику пароксизмов фибрилляции предсердий и их осложнений.

упорядоченное формирование импульсов в синусовом узле, запускающих середчное сокращение в норме (слева) и хаотичная электрическая активность при мерцательной аритмии (справа)
Диагностика и ЭКГ-признаки фибрилляции предсердий
При подозрении на фибрилляцию желудочков, даже если приступ имел место только со слов пациента, а к моменту осмотра прекратился, положено провести тщательное обследование . Для этого врач подробно расспрашивает о характере жалоб и симптомов, времени их появления и связи с нагрузками, выясняет, страдает ли пациент какой-либо другой сердечной или иной патологией.
Обследования при подозрении на фибрилляцию желудочков могут быть проведены в амбулаторных условиях, хотя при первичном пароксизме «скорая» предпочтет доставить больного в стационар после снятия кардиограммы, которая подтвердит наличие аритмии.
Фибрилляция предсердий на ЭКГ имеет ряд характерных признаков:
- Исчезновение зубца Р вследствие отсутствия скоординированных сокращений предсердий;
- Волны f, характеризующие сокращения отдельных волокон и имеющие непостоянную величину и форму;
- Разные по продолжительности интервалы RR при не измененном желудочковом комплексе.

Для подтверждения фибрилляции предсердий хотя бы в одном отведении кардиограммы должны быть типичные изменения . Если на момент прохождения исследования приступ прекратился, то больному предложат пройти суточное мониторирование.
Эхокардиография позволяет обнаружить пороки клапанов, внутрипредсердные тромбы, очаги структурных изменений в миокарде. Помимо исследований сердца, показаны анализы на гормоны щитовидной железы, функцию печени и почек, .
Видео: урок по ЭКГ при несинусовых аритмиях, фибрилляциях и трепетаниях
Принципы лечения фибрилляции предсердий
При планировании лечения фибрилляции предсердий перед врачом стоит выбор: попытаться добиться возвращения правильного ритма либо сохранить аритмию, но с нормальной частотой сердцебиений. Последние исследования показывают, что оба варианта лечения хороши, а контроль пульса даже при наличии аритмии способствует улучшению показателей выживаемости и уменьшению частоты тромбоэмболий в качестве осложнений.
Лечение больных с фибрилляцией предсердий преследует цель устранить негативную симптоматику аритмии и предупредить тяжелые осложнения. На сегодняшний день приняты и используются две стратегии ведения больных:
- Контроль ритма сердца - восстановление синусового ритма и медикаментозная профилактика рецидивов аритмии;
- Контроль ЧСС (частоты сердечных сокращений) - аритмия сохраняется, но ЧСС урежается.
Всем лицам с установленным диагнозом аритмии вне зависимости от выбранной стратегии проводят антикоагулянтную терапию для п рофилактики тромбообразования в предсердиях, риск которого весьма высок при фибрилляции предсердий, как перманентной, так и в период пароксизма. Исходя из проявлений аритмии, возраста, сопутствующей патологии в индивидуальном порядке составляется план лечения. Это может быть кардиоверсия, медикаментозное поддержание целевой частоты пульса, обязательна профилактика повторных эпизодов фибрилляции и тромбоэмболического синдрома.
Антикоагулянтная терапия
Фибрилляция предсердий сопровождается чрезвычайно высоким риском тромбообразования с эмболией по большому кругу и проявлением опаснейших осложнений, в частности - эмболического инсульта, поэтому очень важно назначить антикоагулянтную терапию - , прямого или непрямого действия.
Показаниями к назначению антикоагулянтов считаются:

Антикоагулянтная терапия включает:
- Антикоагулянты непрямого действия - варфарин, прадакса - назначаются длительно под контролем коагулограммы (МНО обычно 2-3);
- Антиагреганты - ацетилсалициловую кислоту (тромбо асс, аспририн кардио и др.) в дозе 325 мг, дипиридамол;
- Низкомолекулярные гепарины - применяются в острых ситуациях, перед кардиоверсией, сокращают сроки пребывания в стационаре.
Следует учитывать, что длительный прием кроверазжижающих средств может вызвать неблагоприятные последствия в виде кровотечений, поэтому лицам с повышенным риском подобных осложнений или снижением свертываемости по результатам коагулограммы антикоагулянты назначаются крайне осторожно.
а. Стратегия контроля ритма
Стратегия контроля ритма подразумевает применение фармакологических средств или электрической кардиоверсии для возвращения правильности ритма. При тахисистолической форме аритмии перед восстановлением правильного ритма (кардиоверсия) необходимо снизить ЧСС, для чего назначаются бета-адренобокаторы (метопролол) или антагонисты кальция (верапамил). Кроме того, кардиоверсия требут обязательной антикоагулянтной терапии, ведь сама процедура существенно повышает риск тромбообразования.
Электрическая кардиоверсия
- Прокаинамид;
- Амиодарон;
- Пропафенон;
- Нибентан.
Прокаинамид вводится внутривенно, но вызывает множество побочных эффектов - головную боль, головокружения, гипотонию, галлюцинации, изменения в лейкоцитарной формуле, из-за чего он исключен из перечня препаратов для кардиоверсии европейскими специалистами. В России и многих других странах прокаинамид все еще используется из-за низкой стоимости препарата.
Пропафенон выпускается и в виде раствора, и в таблетированной форме. При персистирующем варианте фибрилляции и трепетании предсердий он не оказывает должного эффекта, а также противопоказан при хронических обструктивных заболеваниях легочной системы и крайне нежелателен для назначения лицам с ишемией миокарда и сниженной сократимостью левого желудочка.

Амиодарон выпускается в ампулах, вводится внутривенно и рекомендован к применению при наличии органических поражений сердечной мышцы (постинфарктные рубцы, например), что немаловажно для основной части пациентов, страдающих хронической сердечной патологией.
Нибентан выпускается в виде раствора для внутривенных инфузий, но может применяться исключительно в палатах интенсивной терапии, где возможен контроль ритма на протяжении суток после его введения, так как препарат способен спровоцировать тяжелые желудочковые нарушения ритма.
Показаниями к фармакологической кардиоверсии считаются случаи, когда фибрилляция предсердий возникла впервые либо пароксизм аритмии протекает с высокой частотой сокращений сердца, влекущей негативную симптоматику и нестабильность гемодинамики, некорригируемые медикаментозно. Если вероятность последующего удержания синусового ритма мала, то от медикаментозной кардиоверсии лучше отказаться.
Фармакологическая кардиоверсия дает наилучшие результаты, если была начата не позднее 48 часов с момента наступления приступа аритмии. Основными средствами при предсердной аритмии, протекающей на фоне застойной сердечной недостаточности, считаются амиодарон и дофетилид, которые не только высокоэффективны, но и безопасны, тогда как применение новокаинамида, пропафенона и других антиаритмиков нежелательно ввиду возможных побочных эффектов.
Наиболее эффективным средством, восстанавливающим ритм при пароксизме фибрилляции предсердий, считается амиодарон. По результатам исследований, при двухлетнем его приеме больными с хронической недостаточностью сердца общая смертность уменьшается почти наполовину, вероятность внезапной смерти - на 54%, а прогрессирование недостаточности сердца - на 40%.
Антиаритмические препараты могут быть назначены на длительное время для профилактики повторных срывов ритма, но в этом случае нужно учитывать высокий риск побочных эффектов наряду с относительно невысокой эффективностью. Вопрос о целесообразности длительной терапии решается индивидуально, а предпочтительны к назначению - соталол, амиодарон, пропафенон, этацизин.
б. Стратегия контроля частоты сокращений
При выборе стратегии контроля частоты сердечных сокращений к кардиоверсии не прибегают вовсе, а назначают препараты, урежающие ритм сердца - (метопролол, карведилол), (верапамил, дилтиазем), амиодарон при неэффективности предыдущих групп.

Результатом выбранной стратегии должен стать пульс не выше 110 в минуту в состоянии покоя. Если симптоматика выражена, то ЧСС поддерживают на уровне до 80 ударов в минуту в покое и не более 110 при умеренных нагрузках. Контроль пульса уменьшает проявления аритмии, снижает риски осложнений, но не предупреждает прогрессирование патологии.
в. Катетерная абляция

При редких пароксизмах фибрилляции предсердий, которые, однако, протекают с выраженной симптоматикой могут быть имплантированы внутрипредсердные кардиовертеры-дефибрилляторы, которые не предупреждают аритмию, но эффективно ее устраняют в случае возникновения.
Профилактика рецидивов аритмии
Профилактика повторных приступов фибрилляции предсердий имеет очень большое значение, так как более, чем в половине случаев аритмия рецидивирует в ближайший год после кардиоверсии, а синусовый ритм удается сохранить лишь у трети пациентов.
Цель профилактического лечения - не только предупредить повторные эпизоды аритмии, но и отсрочить время развития постоянного ее варианта, когда вероятность эмболий, прогрессирования сердечной недостаточности и внезапной смерти существенно возрастает.
Для предотвращения приступа фибрилляции предсердий рекомендованы 3 бета-адреноблокатора - бисопролол, карведилол и метопролол. Для сохранения правильности ритма лучше назначать амиодарон.
В схемы профилактики повторных приступов фибрилляции предсердий включены также гиполипидемические средства (), которые оказывают кардиопротекторное, противоишемическое, антипролиферативное и противовоспалительное действие. У пациентов с хронической ишемической болезнью сердца статины способствуют снижению вероятности рецидива аритмии.
Купирование пароксизма фибрилляции предсердий всегда предпринимается в случае ее первичного возникновения. Для этого проводят кардиоверсию одним из выше описанных способов, назначают медикаментозное лечение антиаритмиками параллельно с антикоагулянтной терапией. Особенно важно применение антикоагулянтов при аритмии, длящейся более двух суток.
На ваш вопрос ответит один из ведущих .
На вопросы данного раздела в текущий момент отвечает: Сазыкина Оксана Юрьевна , кардиолог, терапевт
Поблагодарить специалиста за помощь или поддержать проект СосудИнфо можно произвольным .
Дата публикации статьи: 13.11.2016
Дата обновления статьи: 06.12.2018
Фибрилляция предсердий (сокращенно ФП) – это наиболее распространенный вид аритмии среди всех нарушений ритма сердца.
Для правильной и эффективной работы сердца ритм задается синусовым узлом. Это участок, откуда в норме выходит сигнал сердцу сокращаться (то есть возникает импульс). При фибрилляции предсердий сокращения (не импульсы) хаотичны и исходят из разных участков предсердия. Частота этих сокращений может достигать нескольких сотен в минуту. В норме частота сокращений составляет от 70 до 85 ударов в минуту. Когда импульсы проходят на желудочки сердца – частота их сокращения также возрастает, что вызывает резкое ухудшение состояния.
Схема проведения импульсов

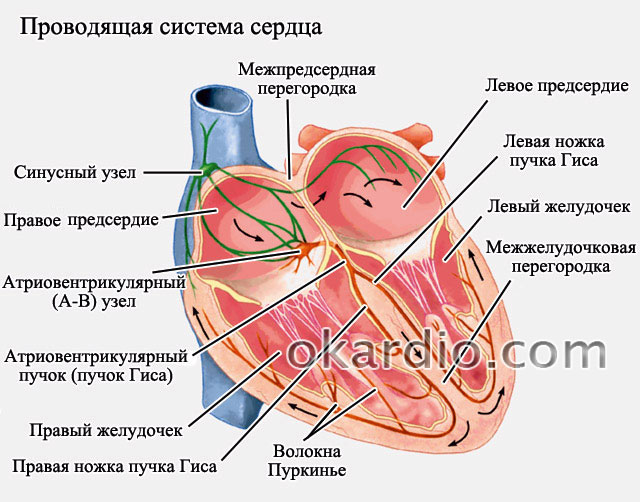
Когда частота сокращений сердца высокая (выше 85 ударов в минуту) – то говорят о тахисистолической форме фибрилляции предсердий. Если частота невысокая (ниже 65 – 70 ударов в минуту) то говорят о брадисистолической форме. В норме частота частота сердечных сокращений должна быть 70–85 ударов в минуту – в этой ситуации говорят о нормосистолической форме фибрилляции.
Мужчины болеют чаще, чем женщины. С возрастом риск развития ФП увеличивается. В 60 лет эту проблему обнаруживают у 0,5% всех людей, которые обращаются к врачу, а после 75-летнего возраста аритмию выявляют у каждого десятого человека.
Этой болезнью занимается врач-кардиолог, кардиохирург или аритмолог.
Согласно официальным данным, представленным в Рекомендациях Российских Кардиологов от 2012 года, фибрилляция предсердий и мерцательная аритмия – идентичные понятия.
Чем опасна фибрилляция?
Когда сокращения хаотичны, то кровь задерживается в предсердиях дольше. Это приводит к образованию тромбов.
Из сердца выходят крупные кровеносные сосуды, которые несут кровь к мозгу, легким и всем внутренним органам.
- Образовавшиеся тромбы в правом предсердии по крупному легочному стволу попадают в легкие и приводят к .
- Если тромбы образовались в левом предсердии, то с током крови через сосуды дуги аорты попадают в головной мозг. Это приводит к развитию инсульта.
- У пациентов с мерцанием предсердий риск развития мозгового инсульта (острого нарушения мозгового кровообращения) в 6 раз выше, чем без нарушений ритма.
 Образование тромба в левом предсердии приводит к инсульту
Образование тромба в левом предсердии приводит к инсульту
Причины патологии
Причины принято делить на две большие группы:
Сердечные.
Несердечные.
Редко, при генетической предрасположенности и аномалии развития проводящей системы сердца, эта патология может быть самостоятельным заболеванием. В 99% случае фибрилляция предсердий не является самостоятельной болезнью или симптомом, а возникает на фоне основной патологии.
1. Сердечные причины
В таблице показано, как часто у пациентов с ФП встречается сердечная патология:
Среди всех пороков, чаще мерцательную аритмию выявляют при митральных или многоклапанных пороках сердца. Митральный клапан – это клапан, который соединяет левое предсердие и левый желудочек. Многоклапанные пороки – это поражение нескольких клапанов: митрального и (или) аортального и (или) трикуспидального.
 Митральный порок сердца
Митральный порок сердца
Также причиной могут быть сочетания заболеваний. Например, пороки сердца могут сочетаться с ишемической болезнью сердца (коронарной болезнью, стенокардией) и артериальной гипертонией (повышенным артериальным давлением).
Состояние после кардиохирургических операций может вызывать фибрилляцию предсердий, т. к. после операции может происходить:
Изменение внутрисердечной гемодинамики (например, был плохой клапан – имплантировали хороший, который стал работать правильно).
Нарушение электролитного баланса (калий, магний, натрий, кальций). Электролитный баланс обеспечивает электрическую стабильность клеток сердца
Воспаление (из-за швов на сердце).
2. Несердечные причины
Употребление алкоголя может влиять на риск возникновения патологии фибрилляция предсердий. В исследовании, которые провели американские ученные в 2004 году, показано, что при увеличении дозы алкоголя более 36 грамм в сутки риск развития фибрилляции предсердий возрастает на 34%. Интересно и то, что дозы алкоголя ниже этой цифры не влияют на развития ФП.
Вегетососудистая дистония – это комплекс функциональных расстройств нервной системы. При этой болезни встречается часто пароксизмальная аритмия (описание видов аритмии – в следующем блоке).
Классификация и симптомы ФП
Существует много принципов классификаций ФП. Самая удобная и общепринятая – классификация, основанная на продолжительности фибрилляции предсердий.
* Пароксизмы – это приступы, которые могут возникать и купироваться спонтанно (то есть самостоятельно). Частота приступов индивидуальная.
Характерные симптомы
У всех видов фибрилляций симптомы схожи. Когда на фоне основного заболевания возникает фибрилляция предсердий, то чаще всего пациенты предъявляют следующие жалобы:
- Сердцебиение (частый ритм, но при брадисистолической форме частота сердечных сокращений, наоборот, низкая – меньше, чем 60 ударов в минуту).
- Перебои («замирание» сердца и далее следует ритм, который может быть частый или редкий). Частый ритм − более 80 ударов в минуту, редкий − менее 65 ударов в минуту).
- Одышка (учащенное и затрудненное дыхание).
- Головокружение.
- Слабость.
Если фибрилляция предсердий существует длительное время, то развиваются отеки на ногах, к вечеру.
Диагностика
Диагностика фибрилляции предсердий не вызывает сложностей. Диагноз устанавливают на основании ЭКГ. Для уточнения частоты приступов и сочетания с другими нарушениями ритма проводят специальное (мониторинг ЭКГ в течение суток).
 Биение сердца на электрокардиограмме. Нажмите на фото для увеличения
Биение сердца на электрокардиограмме. Нажмите на фото для увеличения
 С помощью ЭКГ диагностируют фибрилляцию предсердий
С помощью ЭКГ диагностируют фибрилляцию предсердий
Лечение фибрилляции предсердий
Лечение направлено на устранение причины и (или) предотвращение осложнений. В части случаев удается восстановить синусовый ритм, то есть вылечить фибрилляцию, но также бывает, что ритм восстановить нельзя – в таком случае важно нормализовать и поддерживать работу сердца, предотвратить развитие осложнений.
Чтобы успешно лечить ФП нужно: устранить причину, вызвавшую нарушения ритма, знать размеры сердца и длительность мерцания.
При выборе того или иного метода лечения сначала определяют цель (зависит от конкретного состояния пациента). Это очень важно, так как от этого будут зависеть тактика и комплекс мероприятий.
Первоначально доктора назначают медикаментозное лечение, при неэффективности − электроимпульсную терапию.
Когда не помогает медикаментозная терапия, электроимпульсная, то доктора рекомендуют (специальное лечение с помощью радиоволн).
Медикаментозное лечение
Если ритм можно восстановить, то врачи приложат все усилия для этого.
Лекарства, которые используют для лечения ФП, представлены в таблице. Эти рекомендации являются общепринятыми для купирования нарушении ритма по типу мерцания предсердий.
Электроимпульсная терапия
Иногда лечение при помощи лекарств (внутривенных или таблеток) становится неэффективно, и ритм восстановить не удается. В такой ситуации проводят электроимпульсную терапию – это метод воздействия на сердечную мышцу разрядом электрического тока.
 Электроимпульсная терапия
Электроимпульсная терапия
Различают наружную и внутреннюю методики:
Наружная проводится через кожу и грудную клетку. Иногда этот метод называют кардиоверсией. Фибрилляция предсердий купируется в 90% случаев, если лечение начато своевременно. В кардиохирургических стационарах кардиоверсия очень эффективная и часто применяется при пароксизмальной аритмии.
Внутренняя. В полость сердца через крупные вены шеи или в области ключицы вводят тонюсенькую трубочку (катетер). По этой трубочке проводят электрод (похож на проводок). Процедура происходит в операционной, где под контролем рентгенографии, врач на мониторах может визуально оценить, как правильно сориентировать и установить электрод.
Далее при помощи специальной аппаратуры, изображенной на рисунке, наносят разряд и смотрят на экран. На экране врач может определить характер ритма (восстановился синусовый ритм или нет). Персистирующая форма фибрилляции предсердий – наиболее частый случай, когда врачи применяют эту методику.
Радиочастотная абляция
Когда все методики неэффективны, а фибрилляция предсердий значительно ухудшает жизнь больного, то рекомендуют устранение очага (который задает неправильный ритм сердцу) который ответственный за повышенную частоту сокращений – радиочастотную абляцию (РЧА) – лечение с помощью радиоволн.
 Радиочастотная абляция
Радиочастотная абляция
После устранения очага ритм может быть редким. Поэтому РЧА можно сочетать с имплантацией искусственного водителя ритма – кардиостимулятора (небольшого электрода в полость сердца). Ритм сердцу через электрод будет задавать кардиостимулятор, который устанавливают под кожу в область ключицы.
Насколько эффективен этот метод? Если РЧА провели пациенту с пароксизмальной формой ФП, то в течение года синусовый ритм удерживается у 64–86% (данные 2012 года). Если была персистирующая форма, то фибрилляция предсердий возвращается в половине случаев.
Почему не всегда удается восстановить синусовый ритм?
Основная причина, когда не получится восстановить синусовый ритм – размеры сердца и левого предсердия.
Если по УЗИ сердца установлен размер левого предсердия до 5,2 см, то в 95% восстановление синусового ритма возможно. Об этом сообщают аритмологи и кардиологи в своих публикациях.
Когда размер левого предсердия больше 6 см, то восстановление синусового ритма невозможно.
 На УЗИ сердца видно, что размер левого предсердия больше 6 см
На УЗИ сердца видно, что размер левого предсердия больше 6 см
Почему так происходит? При растяжении этого отдела сердца в нем возникают некоторые необратимые изменения: фиброз, дегенерация миокардиальных волокон. Такой миокард (мышечный слой сердца) не только не способен удержать на секунды синусовый ритм, но и, как считают кардиологи, не должен это делать.
Прогноз
Если ФП диагностирована своевременно, и больной соблюдает все рекомендации врача, то шансы восстановить синусовый ритм высоки – более 95%. Речь идет о ситуациях, когда размеры левого предсердия не более 5,2 см, а у больного – впервые диагностированная аритмия или пароксизм фибрилляции предсердий.
Синусовый ритм, который удается восстановить после РЧА у пациентов с персистирующей формой, сохраняется в течение года в 50% случаев (из всех больных, которым была выполнена операция).
Если аритмия существует несколько лет, например, более 5 лет, а сердце имеет «большие» размеры, то рекомендации врачей − медикаментозное лечение, которое поможет работе такого сердца. Ритм восстановить не удастся.
Качество жизни пациентов с ФП можно улучшить, если следовать рекомендованному лечению.
Если причиной является алкоголь и курение, то бывает достаточно устранить эти факторы, чтобы ритм нормализовался.
Под фибрилляцией предсердий или мерцательной аритмией понимается нарушение ритма сердечных сокращений, когда они происходят хаотично. Из-за непоследовательного сокращения мышечных волокон снижается насосная функция сначала предсердий, потом желудочков, а в результате и всего органа.
Кардиологическая патология считается одной из самых распространенных и развивается обычно в зрелом возрасте. Заболевание может быть вызвано сердечными патологиями и другими болезнями, не связанными с сердцем.
При нормальной частоте сердечных сокращений 60–90 ударов в минуту, патологическое состояние вызывает 300, а в тяжелых случаях 700 раз.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту !
- Здоровья Вам и Вашим близким!
Очень часто при фибрилляции наблюдается разнобой сокращений предсердий и желудочков. Патология опасна развитием сердечной недостаточности, нарушением обмена веществ из-за того, что кислород и питательные элементы не полноценно переносятся кровью в ткани и органы.
Скорость сокращения отделов сердца задается синусовым узлом. Импульс, генерируясь, сначала заставляет сокращаться правое и левое предсердия, из которых кровь перекачивается в желудочки, а после их сокращения двигается дальше.
При нормальной работе сердца атриовентрикулярный узел, являющийся преградой между желудочками и предсердиями, не пропускает в минуту больше чем 140–180 импульсов.
При патологии фибрилляции работа синусового узла нарушена. Образующиеся в предсердиях импульсы имеют частоту уже около 300. Это не позволяет предсердиям набирать полноценно кровь и проталкивать ее в желудочки.
Если бы отсутствовал атриовентрикулярный узел, то в течение нескольких минут больной погиб. Узел задерживает избыточную пульсацию, выступая в роли предохранителя.
Классификация
Согласно международной классификации по МКБ-10 хроническая форма фибрилляции предсердий записана под номером I48.2. Сама патология «Фибрилляции (мерцания) и трепетания предсердий» с различными формами кодируется под номером I48.
Поэтому патологически аритмия делится на два типа:
Патология не страшна сама по себе, опасными являются осложнения постоянной формы фибрилляции предсердий, к которым она приводит
Частотные и электрокардиографические признаки позволяют классифицировать мерцательную аритмию по трем критериям:
| Брадисистолическая форма |
|
| Нормосистолический вариант | Характеризуется нормальным ритмом, с количеством сокращений 60–90 раз, что отражает работу здорового сердца. |
| Тахисистолический вариант постоянной формы фибрилляции предсердий |
|
Если у человека не успела развиться хроническая форма, то нормосистолический и тахисистолический варианты могут сменять друг друга, в зависимости от провоцирующих факторов (эмоциональное напряжение, физическая активность, прием медикаментов), которые влияют на функцию атриовентрикулярного узла.
Продолжительность болезни и клинические признаки позволяют характеризовать патологию по нескольким формам:
Перед тем как установится постоянная форма, больной страдает сначала от пароксизмальных приступов, а потом от рецидивов персистирующих.
Классифицируется фибрилляция предсердий также характером волн, которые появляются при обследовании больного с помощью ЭКГ:
Группа риска
Чаще заболевание возникает на фоне другой сердечно-сосудистой патологии:
- повышенного давления;
- воспалительных процессов в сердце (миокардита, перикардита, кардиомиопатии);
- пороков;
- легочного сердца;
- после проведенных оперативных вмешательств на органе;
- другого.
Заболевание также может появляться у людей с сахарным диабетом и другими нарушениями обмена веществ, болезнями почек или легких, патологией щитовидки.
Часто фибрилляция предсердий возникает у тех, кто злоупотребляет алкоголем или принимает много лекарств. В группе риска оказываются люди, которые переживают постоянные стрессы и большие физические нагрузки, длительно находятся в помещениях с повышенной температурой воздуха.
Если человек попал под разряд электрического тока, у него также может возникнуть фибрилляция предсердий.
Симптомы
Патологическое состояние может протекать без симптомов, иметь легкие признаки заболевания, когда ежедневная активность пациента не нарушается, или серьезные, которые влияют на образ жизни. Получить инвалидность больной может, если у него наблюдаются тяжелые признаки болезни, и он неактивен.
Фибрилляция обычно сопровождается:
- учащенным сердцебиением;
- перебоями в работе сердца;
- чувством нехватки воздуха и одышкой;
- головокружением и общей слабостью;
- затемнением в глазах;
- обморочным состоянием;
- болями в грудной клетке;
- страхом или паникой.
В некоторых случаях у пациента может появиться частое мочеиспускание. При постоянной форме у пациента нередко пульс становится аритмичным, по сравнению с сердечными сокращениями количество его ударов намного меньше.
Когда пароксизмальная форма переходит в постоянную с осложнением сердечной недостаточностью, наблюдается соответствующая симптоматика.
Хроническая форма не поддается терапии, чаще всего проводится профилактика осложнений, вызывающихся мерцательной аритмией. Инсульты и инфаркты возникают из-за образования тромбов и закупорки различных участков сосудистой системы.
Тромбы появляются, потому что при фибрилляции предсердий отделы сердца неправильно сокращаются. У каждого 7 пациента с мерцательной аритмией развивается инсульт.
Если у человека уже стоит диагноз митральный стеноз или гипертрофическая кардиомиопатия, при совокупности с фибрилляцией предсердий ему грозит сердечная недостаточность, которая спровоцирует астму и отек легкого, увеличение различных отделов сердца.
На фоне сердечной недостаточности патология может вызвать аритмогенный шок, когда у больного резко снижается давление, он теряет сознание и происходит остановка сердца. Если фибрилляция предсердий перейдет в желудочковую патологию, сердце также может остановиться.
Для того чтобы предотвратить развитие осложнений, больным необходимо постоянно принимать медикаменты. С их помощью контролируется частота сердечных сокращений и проводится профилактика развития инсульта.
В первом случае лечение проводится с помощью бета-адреноблокаторов и комбинированных антагонистов кальция.

Все препараты назначаются врачом, их дозировка зависит от тяжести протекания заболевания, пола и возраста пациента.
Когда хроническая фибрилляция предсердий провоцирует развитие , то при возникновении приступа больному требуется неотложная медицинская помощью, которую должны оказывать только специалисты.
