Как быстро восстановиться после мастэктомии? Послеоперационный период при раке груди.
Мастэктомией называется хирургическое вмешательство, целью которого является удаление молочной железы. Причины проведения мастэктомии: раковая опухоль груди, саркома груди либо гнойные образования.
Радикальная мастэктомия предполагает полностью. Подкожная мастэктомия предполагает сохранение запасов ткани, участок соска с ареолой остаются неприкасаемыми. Удаление молочной железы является уже радикальной операцией, которая вызывает максимальные изменения в послеоперационном периоде.
Реабилитация после подкожной мастэктомии проходит значительно легче, чем при радикальной операции. Восстановление после мастэктомии следует начинать сразу после хирургического вмешательства.
Гимнастика после мастэктомии
Лечебная гимнастика после мастэктомии должна проводиться в присутствии инструктора, а уже со временем женщина может заниматься ею самостоятельно. При ухудшении работы плечевого сустава необходимо использовать качательные движения, поднятие и отведение руки. Больная рука должна быть постепенно задействована в повседневных движениях: при расчёсывании волос, вытирании полотенцем и т.д. Для лечения пригодится гимнастическая палка. Цель гимнастики должна быть направлена на восстановление подвижности руки и улучшение самочувствия женщины.
Очень важно регулярно заниматься гимнастикой и постепенно увеличивать нагрузку без резких движений. При упражнениях после мастэктомии не рекомендуется переусердствовать в нагрузках.
Осложнения после мастэктомии
Осложнения после мастэктомии в большей степени могут быть связаны с тактикой противоопухолевого лечения. Распространённые осложнения после мастэктомии:
- нарушение свёртываемости крови;
- фантомные боли;
- кровоточивость;
- отток лимфы;
- ухудшение работы плечевого сустава;
- искривление позвоночника;
- боли в шее;
- медленное заживление раневого участка;
- образование рубцов;
- депрессивные состояния и т.д.
Восстановление груди после мастэктомии – частое явление. Грудь можно восстановить как во время операции, так и после неё. Большинство женщин отказываются от восстановления груди или имплантатов, поскольку существует ряд рисков.  Чаще всего женщины соглашаются на использование .
Чаще всего женщины соглашаются на использование .
Питание после мастэктомии играет важную роль. Рацион питания должен быть изменён, необходимо отказаться от жирной и рафинированной пищи и уделить внимание витаминам.
Женщины должны понимать, что жизнь после мастэктомии не заканчивается. Благодаря современным инновационным технологиям в лечении и диагностики онкологических заболеваний тысячи женщин сохраняют здоровье и возвращаются к полноценной жизни. Следует отметить, что потребность в мастэктомии может возникнуть как у женщин, так и у мужчин.
Когда операция позади и первый день нет никаких осложнений, женщину переводят в палату интенсивной терапии и буквально на следующий день она должна вставать и начинать курс важных послеоперационных реабилитационных мероприятий.
Послеоперационная реабилитация после мастэктомии
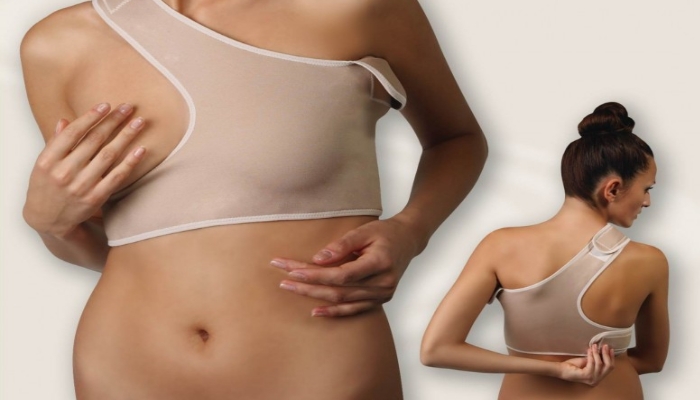
Когда операция позади и первый день нет никаких осложнений, женщину переводят в палату интенсивной терапии и буквально на следующий день она должна вставать и начинать курс важных послеоперационных реабилитационных мероприятий. Не следует себя жалеть и впадать в уныние – это намного удлинить период восстановления. На это время у женщины должно быть специальное первичное белье после мастэктомии , предназначенноедля закрепления временного текстильного экзопротеза. Это помогает ране быстрее затянуться, не позволяет травмировать свежий рубец.
Послеоперационный период
Обычно и сама мастэктомия и первые дни после операции проходят без осложнений и женщину на 2-3 день отпускают домой, прямо с дренажными трубками в груди. Медицинский персонал обучит, как обслуживать дренаж. После подкожной мастэктомии с реконструкцией молочной железы госпитализация длится дольше – до 5-6 дней.
Первые несколько дней после удаления молочной железы самые сложные и болезненные. Приходится принимать обезболивающие препараты, но только те, что назначил доктор. После 3-го дня боль постепенно уходит. Подниматься после операции следует спокойно - не делать резкие движения, не поднимать руки над головой, нельзя поднимать что-то тяжелое.
Регулярно надо будет ходить на перевязки и аспирацию образующейся под кожей серомы после удаления дренажных трубок - около 3-4 недель. Если жидкость накапливается и не рассасывается, то ее приходится удалять с помощью аспирационной иглы. В этот период на основе результатов анализов, биопсии и обследований назначается дальнейший курс лечения – химиотерапия, гормональная, лучевая терапия или комбинированное лечение. Кстати, эта сложная терапия может выполняться только с согласия пациентки. Насильно заставлять женщину принимать химиопрепараты или облучение никто не будет. Полное физическое восстановление после мастэктомии, при отсутствии осложнений, возможно после полутора-двух месяцев.
Сейчас мы по пунктам обозначим самые главные сложности, которые ждут женщину и после операции мастэктомии, и в процессе терапии, и после окончания курса лечения.
1) Как ни странно, самая главная проблема у большинства женщин не физическая, а психологическая – у многих наступает период депрессии. Это очень осложняет сам процесс выздоровления, усиливает усталость, снижает защитные силы организма. Чрезвычайно важно не дать женщине в это время стать безразличной к своей судьбе, поддержать ее. Особенно важна поддержка родных. Хорошо также помогает общение с женщинами, которые раньше перенесли мастэктомию, вернулись к полноценной жизни и теперь помогают другим справиться с этой проблемой. У многих женщин перенесенные переживания выливаются в агрессию к миру и родным, но это естественно. Любое выплескивание чувств, даже отрицательных, свидетельствует о том, что женщина активно борется за жизнь и со временем ее состояния стабилизируется. Гораздо хуже, когда больная замыкается в себе, становится безразличной ко всему. В этом случае обязательно нужно общение с профессиональным психологом или психотерапевтом. На период психологической адаптации к новому состоянию уходит от 3 до 6-7 месяцев.
2) Обязательно надо выделить средства из семейного бюджета на качественный экзопротез, купить белье после мастэктомии и все для того, чтобы женщина максимально комфортно смогла компенсировать дефицит объема груди.
3) Женщина должна самостоятельно научиться ухаживать за послеоперационным рубцом, беречь себя – в течение 3-х лет не поднимать тяжести больше 1 кг, не делать трудную домашнюю работу, особенно в наклонном положении – стирать, мыть полы, ухаживать за огородом и пр. Особенно важно придерживаться этой рекомендации женщинам с лимфедемой, то есть, застоем лимфы (лимфостазом) в руке с прооперированной стороны.
4) Относительно работы в саду и огороде - следует подходить очень осторожно и выполнять ее можно только в перчатках. Причина этому в том, что из-за затрудненного тока лимфы, организм не может быстро и адекватно реагировать на попадание болезнетворных микробов в самую малую царапину или ссадину. А это, в свою очередь может спровоцировать такую неприятную болезнь как рожистое воспаление. Вообще, при малейших травмах обязательно надо незамедлительно обработать ранку антисептическим раствором, хотя бы йодом или зеленкой.
5) О системе питания после мастэктомии мы рассказали в отдельном разделе – правила просты, все их знают и так, но до болезни мало кто придерживается: не переедать, привести вес в норму, кушать полноценную, здоровую, свежую еду. Надо отказаться от копченостей, соленостей, консервов. Максимально ограничить сладкое. Но это не значит, что иногда нельзя съесть кусочек чего-то вкусненького для удовольствия. И конечно – не пить, не курить.
6) Из других ограничений – следует отказать от бани и сауны. Да и пенную ванну лучше заменить душем. А вот плаваньем и физкультурой заниматься можно через некоторое время после полного заживления раны. Частый вопрос – можно ли ездить на море и загорать. Вообще-то первые годы после лечения не рекомендуется менять климатический пояс, чтобы не спровоцировать возвращение болезни. Но, в принципе, ездить на море можно, просто нельзя находиться на открытом солнце, а отдыхать в тени. Обязательно приобрести специальное белье для экзопротезов, а также – специальный купальник для женщин с силиконовым протезом, который может быть как открытым, так и закрытым.
7) После перенесенной онкологии и мастэктомии категорические не рекомендуется беременеть – это связано с резкой гормональной перестройкой в женском организме, которая может стать провоцирующим фактором для возвращения болезни.
8) В первый год после мастэктомии надо посещать своего доктора не реже 1 раза в три месяца, а в следующие 5 лет – каждые полгода. Далее визиты к врачу – раз в год. При этом с онкологом надо постоянно советоваться, если женщина получает какие-либо назначения от другого специалиста по лечению любого заболевания – фармацевтические препараты, физиотерапевтические процедуры, курс иммунномодуляторов и т.д.
9) Относительно освобождения от работы. После операции мастэктомии больничный листок выдается на срок 10 дней после снятия швов, если нет осложнений, но с возможностью его продления еще на 30 дней. Если назначается дальнейшее лечение – больничный лист оформляется на срок лечения, но не больше, чем 120 дней. После этого женщина должна пройти комиссию ВТЭК, которая примет решение о продлении больничного или же переведет женщину на группу инвалидности.
10) Прогноз после мастэктомии благоприятный. Особенно, если болезнь была выявлена на ранних стадиях и произведено адекватное лечение. 5-ти летняя выживаемость при раке 1 стадии – больше 97%, при 2 стадии – около 80-85%. Зависит это также от вида злокачественной опухоли. Метастазы в первые 5 лет возникают у 8-9% пациенток. Еще столько же женщин имеют так называемых латентные (скрытые или дремлющие) метастазы, которые могут проявиться и через 10, и через 20-30 лет после первичного диагноза и мастэктомии. Метастазирование происходит по кровяному руслу – гематогенные метастазы возникают в легких, костях, почках, печени. Если злокачественные клетки распространяются по лимфатическому току, то метастазы возможны во всех лимфатических узлах.
В любом случае, оперативное удаление опухоли молочной железы и последующий курс противораковой терапии позволяют женщине сохранить полноценную жизнь на длительный срок. Без лечения рак молочной железы развивается быстро и приводит к летальному исходу. Диагноз рак молочной железы на сегодня является самым позитивным относительно выживаемости. Особенно, когда женщина настроена на борьбу с болезнью и возвращение к полноценной жизни. Помочь справиться с медицинской проблемой помогут врачи, с психологическими переживаниями – родные и психологи, а сделать жизнь более комфортной – качественные экзопротезы молочной железы и белье после мастэктомии , которые можно заказать на нашем сайте или приобрести в сети магазинов Valea.
Мастэктомией называют вид оперативного вмешательства, когда ради спасения жизни пациентки частично или полностью удаляются ткани молочной железы. Реабилитация после мастэктомии занимает продолжительное время. Как правило, мастэктомия с одномоментной пластикой назначается при:
- онкологических заболеваниях молочной железы 2-4 стадии
- запущенной мастопатии
- абсцессах и гнойных воспалениях, где имеет место распад тканей
- с целью профилактики, когда установлена высокая вероятность возникновения рака груди по генетическому анализу
Как правило, заболевания касаются одной из грудных желез, поэтому мастэктомия на молочной железе проводится с одной стороны. В очень редких случаях удаляют обе груди (когда процесс перекинулся на соседние ткани).
Многие женщины понимают под мастэктомией полное удаление молочной железы, думают, что грудь после мастэктомии не восстановить. Однако в хирургии - это комплекс различных операций, среди которых:
- Частичное удаление тканей (лампэктомия). Из молочной железы удаляется лишь очаг поражения - фиброзный узел, гнойный инфильтрат или злокачественная опухоль, определенная на ранних стадиях заболевания.
- Простая подкожная мастэктомия. Удаляется вся железистая ткань молочной железы и возможно некоторая часть жировой.
- Радикальная мастэктомия модифицированного типа. Молочная железа удаляется полностью вместе с подмышечными лимфатическими узлами, но остаются нетронутыми грудные мышцы.
- Радикальная мастэктомия тотальная. Удаляется грудная железа вместе с лимфоузлами и мышцами груди.
В большинстве случаев операции предшествует консервативное лечение и комплекс диагностических исследований.

Группа риска по осложнениям
Чаще всего осложнения после мастэктомии молочной железы возникают у женщин:
- возрастной группы после 60 лет
- с избыточной массой тела
- имеющих большой размер груди (больше 4-го размера)
- страдающих сопутствующими хроническими заболеваниями сердца и сосудов, печени, почек, легких, сахарным диабетом
- проходивших до операции курсы лучевой и химиотерапии
В профилактике осложнений многое зависит от профессионализма врача, но не менее важны собственные усилия. Необходимо быть собранной, внимательно выполнять все врачебные рекомендации и иметь психологический настрой на выздоровление.

Последствия мастэктомии
Данная операция относится к числу сложных хирургических вмешательств. Она проводится в течение нескольких часов под общим наркозом. Поэтому восстановление длится много времени. После мастэктомии у пациентки образуется обширное раневое поле, которое требует грамотного ухода. Конечно, данная операция не всегда проходит без осложнений.
Специалисты выделяют:
- Ранние и поздние послеоперационные осложнения.
- Возникновение рецидивов злокачественного заболевания.
- Серьезный психологический стресс, связанный с потерей привлекательности и инвалидностью.
Все знают, кто предупрежден, тот вооружен. Женщина, которой предстоит мастэктомия, должна знать о возможных последствиях операции и методах их преодоления.
Ранние осложнения
В ранний период после мастэктомии выделяют следующие виды осложнений:
- Кровотечения. Возникают по нескольким причинам: плохая свертываемость крови, расхождение швов, не зашит кровеносный сосуд. Для остановки кровотечения применяют бинтование, при плохой свертываемости назначают медикаментозные препараты. Если причиной кровотечения является сочащийся сосуд, то делают повторную операцию.
- Лимфотечение часто встречается при мастэктомии, ведь вместе с молочной железой иссекаются и удаляются лимфатические сосуды. Для преодоления последствий хирургического вмешательства в рану устанавливаются дренажи. При сильном лимфотечении проводится пункция.
- Инфицирование раны может озникать по разным причинам: нарушения правил асептики (мер по предупреждению заражений) при проведении операции или в процессе перевязки, источником инфекции может выступать кожа пациентки. Для предупреждения инфицирования операционного поля до и после операции назначается курс антибиотикотерапии.

Поздние последствия
В более отдаленный период у пациентки, перенесшей мастэктомию, может возникнуть:
- Лимфедема после мастэктомии верхней конечности. После операции лимфатическая система долго не восстанавливается, отток лимфы затруднен. У многих пациенток наблюдается отек после мастэктомии плечевой зоны, они ощущают боль в этой области и ограничение подвижности. Иногда рука после мастэктомии начинает испытывать недостаток питательных веществ, это приводит к серьезным трофическим нарушениям и возникновению лимфостаза(гигантской конечности). Данное заболевание очень трудно поддается лечению, восстановление молочной железы практически невозможно. Для профилактики лимфостаза пациентке прописывают курсы витаминов для восстановления трофики и массаж руки после мастэктомии для нормализации оттока лимфы.
- Рожистое воспаление. Еще один вид осложнений, связанный с нарушениями оттока лимфатической жидкости. В ткани с нарушенной трофикой попадает определенный вид стрептококков, который и провоцирует развитие инфекционного процесса. У пациентки повышается температура, появляется головная боль, озноб, тошнота, развивается покраснение и отек конечности. Рожа лечится антибиотиками. Важно начать их принимать в самом начале заболевания, иначе есть угроза возникновения абсцесса или кровотечения.
- Образование келоидных рубцов после удаления груди. На месте швов из-за нарушения трофики тканей могут возникать грубые рубцы. Они вызывают боль при движении, и затрудняют отток лимфы. Их убирают путем иссечения.
- Ограничение подвижности плечевого сустава, потеря кожной чувствительности. Как правило, интенсивное лечение и массаж помогают восстановить подвижность сустава и чувствительность кожи плеча.
- Фантомные боли. Некоторые пациентки жалуются на периодические боли в месте удаления груди. В этом случае им назначается курс успокаивающих препаратов и медицинский массаж.
Быстрое восстановление после мастэктомии зависит не только от врача, но и от самой пациентки.

Рецидив рака молочной железы
Рецидив в большинстве случаев возникает через 6-12 месяцев после . Он может поражать ту же самую железу, близлежащие лимфатические сосуды и отдаленные органы - головной мозг, почки, костную систему и прочее. Рецидив всегда протекает более агрессивно, чем первичный рак. Каковы причины его возникновения?
- При диагностике не были выявлены отдельные раковые клетки, поэтому лечение их не коснулось.
- Операция по мастэктомии проводилась на 3-й стадии развития рака, когда он приобрел системное течение.
- Форма опухоли (чаще низкодифференцированная) также влияет на возникновение рецидива.
- Наличие метастазов в региональных лимфатических узлах.
- Отсутствие профильного лечения после мастэктомии.
По данным статистики, если после операции женщина не прошла курс лучевой и химиотерапии, то вероятность рецидива возрастает до 40-60 %. Очень важно довести лечение до конца. Та же статистика свидетельствует, что после лечения вероятность рецидива снижается до 10%.
Онкологи определяют время возникновения 5-ти летним порогом. Если за это время не было обнаружено ни одного очага злокачественного процесса, рак считается побежденным.

Симптомы рецидива
Как распознать возникновение рецидива рака? Есть определенные симптомы, которые должны вызывать тревогу:
- появление затвердений в лимфатических узлах
- покраснение и отечность на месте удаленной молочной железы
- появление сыпи
- частые головные боли и неврологические расстройства
- боли в костях и суставах
- увеличение печени, появление жидкости в животе (асцита)
- кашель, отдышка, появление прожилок крови в мокроте
- общие симптомы онкологического заболевания: слабость, резкая потеря веса, тошнота, отсутствие аппетита
Для диагностики рецидива рака используют КТ и МРТ, маммографию, биопсию, УЗИ-исследование, рентгендиагностику, лабораторные анализы.
Не стоит отчаиваться при выявлении рецидива рака. Современная медицина имеет в арсенале достаточно методов, чтобы справиться с ним. Тактика лечения строится на:
- курсе лучевой терапии
- применении препаратов химиотерапии
- гормональном лечении
- радикальной мастэктомии (если до этого было проведено частичное удаление тканей и рецидив возник на этом месте)
- таргет-терапии (прицельном удалении опухоли на молекулярном уровне)
- применении лекарственных препаратов в соответствии с симптомами
При возникновении рецидива назначается системная терапия, направленная на уничтожение раковых клеток. В сложных случаях, когда лечение не приносит эффекта, пациентке назначается паллиативное лечение, цель которого уменьшить страдания, и поддержать уровень качества жизни.

Преодоление психологического стресса
Женщины с трудом переносят не саму операцию, а осознание того, что на их привлекательности и сексуальности можно поставить крест. Да и сам диагноз «рак молочной железы» звучит как приговор. Со своим шоком, постоянной тревогой и страхом она не должна оставаться один на один. Они отбирают у нее жизненные силы, которые необходимы для борьбы с болезнью.
Специальный купальник после мастэктомии поможет скрыть все появившиеся недостатки груди после удаления. Есть купальники после мастэктомии с умеренной, усиленной фиксацией, разных размеров и раскрасок. Также можно в специализированных магазинах приобрести другое белье для женщин после операции.
Во время реабилитации секс для женщины противопоказан. Секс следует отменить примерно на 2-3 месяца. Женщине может показаться, что секс ей уже не нужен, но после того, как состояние ее улучшится, и она уже сможет жить полноценной жизнью, секс становится частью ее жизни. Родить женщина тоже может, но кормить грудью – нет.
Также для женщин после мастэктомии предлагается специальный массаж, чтобы лимфа не застаивалась.
Питание в реабилитационный период должно быть разнообразным и качественным. Если питание будет неполноценным, то реабилитационный период может затянуться.
Преодолеть стресс в послеоперационный период поможет помощь профессионала - медицинского психолога. Он поможет достучаться до собственных внутренних резервов организма и построить новую жизнь после мастэктомии. В ней должно быть место:
- заботе о своей внешности
- привычным домашним делам
- любимому хобби
- заботе о членах семьи
- позитивному настрою
- правильному режиму дня и хорошему питанию
- помощи другим людям
Что касается внешности - можно не волноваться. Пластика груди при помощи пластических хирургов поможет полностью восстановить грудь и сделать женщину привлекательной. Маммопластика переносится довольно легко. После операции нужно будет опять пройти реабилитационный период, который длится от 2 до 6 месяцев. Маммопластика имеет противопоказания и стоит от 150 тыс. руб. До операции следует пройти полную диагностику организма, и тогда врач сделает вывод возможна маммопластика или нет.
Жизненный тонус, хорошее питание, оптимизм и правильный настрой - львиная доля успеха в борьбе с послеоперационными осложнениями и рецидивами рака молочной железы.
Из года в год число больных, радикально леченных по поводу рака молочной железы (РМЖ), увеличивается, следовательно, увеличивается и число больных, способных вернуться к прерванной болезнью общественно полезной деятельности. «Самостоятельное» (без специальных лечебных мероприятий) возвращение к труду возможно не более чем для 53,2% больных. В связи с этим в последние годы на одно из первых мест выдвинулась проблема реабилитации данных больных.
Помимо возвращения больного к труду и в семью реабилитация дает существенный экономический эффект: каждый вложенный в систему реабилитации рубль может быть возмещен в двукратном размере. Необходимо помнить, что первый год после радикального лечения РМЖ является решающим для медицинской реабилитации больных. Поэтому следует считать важным максимальное использование этого периода для восстановления утраченных функций организма больного. В чем же причина инвалидизации больных, перенесших радикальное противоопухолевое лечение по поводу РМЖ?
Удаление молочной железы, нередко с грудными мышцами, подмышечными, подключичными и подлопаточными лимфатическими узлами, является не только радикальной, но и калечащей операцией, так как пересекаются лимфатические пути, удаляются лимфатические узлы, повреждаются нервы и нервные стволы, травмируется сосудисто-нервный пучок, формируются грубые послеоперационные рубцы.
В комплексном лечении РМЖ лучевая терапия занимает одно из ведущих мест. Выбор схемы и дозы облучения зависит от стадии заболевания, формы, характера и особенностей клинического течения опухоли. Во время предоперационной лучевой терапии облучению подвергаются молочная железа и ближайшие пути лимфооттока. Во время послеоперационной лучевой терапии производится облучение зон регионарного метастазирования и послеоперационного рубца.
Непосредственным результатом лучевого воздействия является прямое повреждение опухолевых элементов и реакция стромы окружающих нормальных тканей. В последующем, через несколько месяцев и даже лет, отмечаются трофические нарушения кожи вплоть до фиброза и развитие грубых Рубцовых изменений мягких тканей в подмышечно-подключичной области. Поражение нервных стволов плечевого сплетения возникает в результате как непосредственного лучевого воздействия, так и сдавления рубцовой тканью.
В развитии рубцовых контрактур и сдавлении аксиллярной части плечевого сплетения значительную роль отводят лучевому фиброзу оставляемой при радикальной мастэктомии части большой грудной мышцы, образующей переднюю стенку аксиллярной впадины.
В результате лучевой терапии возникают значительные нарушения крово- и лимфообращения. Эти нарушения выражаются в развитии эндартериита с дальнейшим фиброзом сосудов, стенозом и окклюзией подмышечной и подключичной вен, склерозом стенок лимфатических сосудов, облитерацией их просвета и снижением резорбционной способности.
Нарушения кровообращения связаны не столько с прямым лучевым повреждением сосудов, сколько с их компрессией вследствие выраженного лучевого фиброза тканей. Основным патогенетическим механизмом развития поздних лучевых повреждений является нарушение тканевой и регионарной циркуляции, подавление репараторных процессов, а также изменение функционального состояния системы гемостаза. В связи с тем, что установлено нарастание патологических изменений тканей по мере увеличения продолжительности времени после облучения, реабилитационные мероприятия следует начинать в ранние сроки.
Ближайшие послеоперационные осложнения радикальной мастэктомии удлиняют течение послеоперационного периода, требуют значительного напряжения защитных сил организма и истощают их, отдаляют сроки проведения других видов противоопухолевой терапии и активной реабилитации больных, являются причинами, по мнению различных авторов, лимфатического отека, болевого синдрома и тугоподвижности плечевого сустава на стороне операции.
Наиболее часто встречается лимфорея (в 17,9-78,4% случаев), затем следуют расхождение краев раны и краевой некроз кожи (в 10,9-25,6% случаев) и нагноение (до 3,0% случаев).
Ряд авторов, изучая патогенез раневого процесса после радикальной мастэктомии, установили, что возникновение раневых осложнений зависит от биохимических нарушений в организме. С уровнем этих нарушений связаны длительность течения и величина лимфореи, оказывающей отрицательное влияние на течение репаративных процессов. Лимфорея появляется при развитии 3-й фазы волемических нарушений - фазы гиперальдостеронизма с задержкой ионов натрия и воды во внеклеточном секторе и усиленным лимфообразованием.
В результате сложения предоперационных белковых дефицитов и дефицитов, обусловленных раневой экссудацией, было отмечено резкое нарушение белкового обмена и снижение онкотического давления крови. Суммируя данные различных авторов, можно предложить следующие методы профилактики и лечения ближайших послеоперационных осложнений радикальной мастэктомии.
Во время радикальной мастэктомии надо экономно использовать ткани во избежание натяжения кожи и возникновения некроза, что возможно, так как кожа в опухолевый процесс вовлекается редко. Также во время операции необходимы тщательный гемостаз, отсутствие полости между грудной стенкой и кожей, четкое сближение мягких частей раны с помощью различных швов, повязок и приспособлений, а также укладывание дренажа таким образом, чтобы отверстия открывались в подключичной и подмышечной областях, где обычно скапливаются кровь и лимфа. По общепринятой методике в послеоперационную рану на 3-4 суток устанавливается резиновая дренажная трубка для вакуум-аспирации раневого отделяемого, в дальнейшем скапливающаяся жидкость эвакуируется посредством ежедневного пунктирования толстыми иглами. Теперь стали применять активное отсасывание раневого секрета различными способами и многочисленные виды повязок и устройств.
В послеоперационном периоде в плане прямой коррекции волемических нарушений для поддержания онкотического давления крови и предупреждения лимфореи необходимо введение больным белковых препаратов, прием ингибитора альдостерона - верошпирона по 200 мг в сутки, начиная с 3-4-го дня после операции. Можно рекомендовать лечение препаратами, содержащими серу: унитиолом и натрия тиосульфатом. При возникновении нагноения раны и краевом некрозе кожи рекомендуется тщательный туалет раны, антибиотики, местно - раствор натрия тиосульфата 10 %. Как стимуляторы регенеративных процессов в эксперименте положительные результаты дали калия оротат, малые дозы преднизолона, глицин, имидазол. Не следует также забывать о том, что у онкологического больного увеличена вязкость крови за счет изменений белкового спектра.
После операции реологические свойства крови резко ухудшаются, усиление гиперкоагуляции наиболее в сражено между 2-м и 9-м днем после операции. Для снижения вязкости крови применяют седуксен, барбитураты короткого действия, гепарин, реополиглюкин, внутривенно - физиологический раствор, оксигенотерапию.
Как известно, риск возникновения инфекций при операциях, длящихся более 2 часов, составляет 7,1 %, а при операциях, длящихся более 30 минут, этот риск составляет 1,2%. Инфекции после мастэктомии вызываются чаще всего стафилококками, стрептококками, энтеробактери-ями и разными видами бактероидов. Поэтому имеет смысл использовать антибиотикопрофилактику для предупреждения инфицирования раны: цефалоспорины, уреидопенициллины, амоксициллин/клавулановую кислоту в режиме монотерапии или в комбинации с метронидазолом: цефазолин - 1 г в/в периоперационно и через 6 часов либо амоксицил-лин - 1,2 г в/в периоперационно и через 6 часов. При установке дренажей рекомендуется использовать антибиотик до их удаления. При наличии у больных в анамнезе рожистого воспаления, вызванного стрептококками групп А, С, G, рекомендуется в послеоперационном периоде введение бензатинпенициллина (ретарпена) по 1,2-2,4 млн ЕД в/м 1 раз в месяц, либо пенициллина V - 250 мг внутрь 2 раза в день, либо эритромицина - 500 мг внутрь в сутки в течение 10 дней.
Лимфатический отек конечностей:
Основным осложнением радикального противоопухолевого лечения первичного РМЖ является нарушение лимфооттока из верхней конечности на стороне операции. Клинически данное нарушение проявляется в виде лимфатического отека верхней конечности. По данным различных авторов, лимфатический отек верхней конечности возникает после радикальной мастэктомии в 10-46,1 % случаев, а при ее сочетании с лучевой терапией - в 58,9-87,5% случаев, причем в 15,0-17,1 % случаев встречается лимфатический отек тяжелой степени.Следует отметить, что постмастэктомический отек подразделяют на ранний и поздний. В возникновении раннего отека наибольшую роль играют ближайшие послеоперационные осложнения, в 86,2% случаев ему предшествует лимфорея. У больных с поздним отеком в 93,1 % случаев выявлено нарушение венозного оттока в подмышечно-подключичном сегменте вены, что в меньшей степени связано с непосредственными послеоперационными осложнениями и в большей степени - с лучевой терапией, развитием рубцов, сдавливающих сосудисто-нервный пучок.
В патогенезе лимфатического отека рядом авторов выделяется изолированное повреждение лимфатического аппарата, одновременное повреждение лимфатических сосудов и магистральных вен и изолированное повреждение магистральных вен. Так, изолированное повреждение лимфатического аппарата встречается в 40,0-52,2 % случаев, одновременное повреждение лимфатических сосудов и магистральных вен - в 34,3- 59,0%, изолированное повреждение магистральных вен - в 10,0-13,5%, то есть в 72,5% случаев венозная патология обуславливает появление лимфатического отека верхней конечности.
Данные флебографических исследований указывают на следующие изменения венозной сети: от расширения калибра и извитости основных и коммуникантных вен в стадии компенсации до полного или частичного блока магистральных вен в зоне облучения.
Исследования ряда авторов дают основание утверждать, что картина первых симптомов лимфатического отека развертывается на уровне микроциркуляторных систем. Поскольку гидростатическое давление в артериальном участке капилляров выше, чем коллоидно-осмотическое давление белков плазмы крови, то из тока крови через стенку кровеносных капилляров в основное промежуточное вещество соединительной ткани выходит жидкость и растворимые в ней кристаллоиды и белки. Эти белки, имеющие малый молекулярный вес, повышают коллоидно-осмотическое давление тканевой жидкости, что ведет к интенсивной фильтрации жидкости из кровеносного русла в ткань. В нормальных условиях скорость капиллярной фильтрации - 0,049 мкл/мин/мм рт. ст. на 100 г ткани, а скорость тока жидкости из ткани - 0,058 мкл/мин/ мм рт. ст. на 100 г. ткани. Интерстициальный гель при насыщении водой увеличивает свой объем приблизительно на 30% и может развить в процессе набухания давление до 80 мм рт. ст.
Во время лимфообразования, которое происходит межклеточным и трансэндотелиальным путями, из межтканевого пространства лимфатическими капиллярами резорбируются белки и осуществляется дренаж тканей: 80-90 % тканевого фильтрата всасывается в венозное, а 10- 20% - в лимфатическое русло. В нормальных условиях эквивалентное количество лимфы, абсорбированной в лимфатическую систему, возвращается в кровеносное русло. Лимфоотток происходит за счет сократительной деятельности гладких мышц стенок лимфатических сосудов, активных и пассивных движений мышц конечностей, присасывающего действия грудной клетки, деятельности сердца и сосудов, а также зависит от состояния всех звеньев микроциркуляторного русла.
Как известно, непосредственно после радикальной мастэктомии в большинстве случаев лимфатический отек не возникает, а проходит латентный период от 1 -2 недель до нескольких лет. Это объясняется тем, что образуются межсосудистые анастомозы, «лимфатический мостик» между дистальными и проксимальными отделами лимфатических путей. В дальнейшем, при его несостоятельности, происходит дилатапия лимфатических сосудов, замедление тока лимфы, обратный ток лимфы в дистальные отделы. Установлено, что у больных, получивших радикальную терапию РМЖ, наблюдаются нарушения как в поверхностной, так и в глубокой лимфатической системе, однако они более выражены в поверхностных сосудах. Эти изменения выражаются в расширении приводящих и спадении отводящих лимфатических сосудов, ретроградном заполнении лимфатических сосудов, кожном обратном токе.
Поданным некоторых авторов, выявлены три блока лимфотока: 1) проксимальный - подмышечная область и верхняя треть плеча; 2) средний - нижняя треть плеча и локтевой сустав; 3) дистальный - ниже уровня локтевого сустава. Расширение (гиперплазия) лимфатических сосудов в 50% случаев сочетается с проксимальным и средним уровнем блока; в 30 % истончение или отсутствие коллекторных сосудов (гипоплазия) сочетается с дистальным и средним уровнем блока. У больных с существующим лимфатическим отеком более 5 лет чаще встречаются дистальный и средний уровни блока лимфотока в сочетании с гипоплазией лимфатических сосудов.
Интерстициальное пространство растягивается от поступающей жидкости и давит на лимфатические капилляры, что приводит к недостаточности их клапанов. Клапаны уже не могут предотвращать обратный ток лимфы и еще более усиливают его. Одновременно с расширением лимфатических сосудов и признаками их клапанной недостаточности повышается проницаемость стенки лимфатических сосудов и замедляется резорбция белка из тканей, что также ведет к усилению отека. Этого же мнения придерживаются и другие авторы, когда указывают на возможность возникновения отека тканей при снижении величины оттока жидкости в лимфатическую систему, повышении проницаемости стенки капилляра, уменьшении концентрации белка в плазме крови, увеличении давления на артериальном и венозном концах кровеносной системы.
Застой лимфы изменяет состав межклеточного вещества, нарушает межуточный обмен, в результате чего в тканях создается избыток белковых метаболитов и мукосубстанций. В основном обнаруживаются сульфатированные кислые мукополисахариды, то есть такие, которым принадлежит ведущая роль в процессах аллергизации и склерозирования тканей. Нарушение обмена веществ ведет к тканевой гипоксии, пролиферации соединительнотканных клеток, а в дальнейшем к склерозу тканей. Процесс склерозирования прогрессирует в зависимости от степени нарушения лимфооттока.
Выделяют три патогистологические стадии лимфатического отека. 1-я стадия - состояние, при котором отмечается только отек тканей, для нее характерно истончение эпидермиса, расширение лимфатических капилляров; 2-я стадия - состояние, при котором отек сочетается с фиброзом, для нее характерны утолщение дермы, гипертрофия мышечных элементов в стенках кровеносных сосудов, явления эндартериита и эндофлебита, появление новообразованных лимфатических сосудов. 3-я стадия - состояние, при котором наряду с отеком доминирует фиброз тканей.
При этом состоянии в расширенных лимфатических сосудах обнаруживаются сгущенная лимфа и уплотненные белковые массы, утолщение и склероз стенок кровеносных сосудов. Дерма, подкожножировая клетчатка и поверхностная фасция сливаются в единый сплошной фиброзный массив.
Помимо нарушения лимфооттока после радикального лечения РМЖ наблюдается нарушение и венозного оттока. Это ведет к повышению венозного давления, которое, распространяясь на «венозные» капилляры, усиливает фильтрацию воды в ткани, увеличивает интерстициальное давление и тем самым приводит к еще большему затруднению венозного кровотока.
Патологический застой крови в венах способствует уменьшению диффузии кислорода в ткани, снижению скорости утилизации кислорода, усилению внутрисосудистого тромбообразования. При прогрессировании лимфатического отека происходит усиление свертывающей способности и угнетение фибринолитической активности крови.
На фоне нарушения лимфообращения, когда резко снижена транспортная функция лимфатической системы и изменен межуточный обмен, развиваются инфекционные осложнения типа рожистого воспаления. Его появлению способствуют патологические разрастания соединительной ткани, что создает субстрат для существования инфекции в случае ее попадания в эти очаги. Наиболее частая инфицированность тканей отмечена в дистальных отделах конечности.
Рожистое воспаление, особенно при рецидивирующем течении, которое встречается у 12-45% больных, приводит к развитию глубоких трофических расстройств, тромбоэмболических осложнений и возникновению остеопороза, остеосклероза, усугубляет дальнейшее нарушение лимфообращения, ведет к формированию слоновости. Отмечено, что рожистое воспаление снижает уровень блока лимфооттока к дистальным отделам верхней конечности, а каждый его последующий рецидив увеличивает число гипо- и аплазии лимфатических сосудов. У больных, страдающих хроническим лимфатическим отеком конечности, нарушена иммунная система, снижение активности нейтрофилов является одной из причин рецидивирующего рожистого воспаления.
Другими осложнениями радикального противоопухолевого лечения РМЖ, также ведущими к инвалидизации больных, являются в 23-57,5 % случаев ограничение подвижности в плечевом суставе на стороне операции, в 10-73% - различной степени выраженности плечевой плексит, в 14-41,5% - грубые рубцовые изменения кожи и мягких тканей, в 10- 100% - лучевые повреждения легких.
Выполнение овариэктомии в плане радикального лечения РМЖ с последующим назначением гормонотерапии вызывает у больных изменения в гипоталамо-гипофизарно-надпочечниковой системе, проявляющиеся комплексом вегетативно-сосудистых нарушений («приливы» жара, сердцебиение, головная боль, боль в области сердца, потливость, чувство онемения в конечностях) и нервно-психическими расстройствами (повышенная раздражительность, плаксивость, быстрая утомляемость и др.).
Восстановительное лечение больных, получивших радикальную терапию РМЖ, представляет собой трудную задачу. Об этом свидетельствуют предложенные многочисленные как оперативные, так и консервативные методы.
Внимание большинства авторов привлекает борьба с лимфатическим отеком верхней конечности как ведущим осложнением радикального лечения РМЖ.
Лечение лимфатического отека:
Одним из видов оперативного лечения лимфатического отека верхней конечности является частичное или полное удаление измененных гипертрофированных тканей с последующей аутодермопластикой. В результате этих операций возникают осложнения: развитие келоидных рубцов в 70 % случаев, некроз кожных лоскутов, незаживающие трофические язвы, склероз и папилломатоз кожи, лимфорея, лимфатические свищи, частые вспышки рожистой инфекции. Основной причиной формирования этих осложнений является то, что удаляются лишь патологически измененные ткани, а дренажная функция лимфатической системы не нормализуется. Различные авторы указывают на неудовлетворительные результаты удаления гипертрофированных тканей у 20% больных.В последние годы благодаря внедрению в клиническую практику микрохирургии получила распространение операция формирования прямых лимфовенозных анастомозов. Положительные результаты после данной операции наблюдаются у 50-80% оперированных больных. Однако некоторые авторы отрицательно относятся к данной операции, так как при изучении биопсийного материала, взятого из лимфовенозных анастомозов, они выявили их проходимость до 8 месяцев в 53 % случаев, а в остальных 47% случаев - окклюзию анастомоза, возникшую со стороны вены.
Накопленный рядом авторов опыт показал, что операция формирования лимфовенозных анастомозов дает положительные результаты лишь при отечной стадии лимфатического отека конечности - уменьшение избыточного объема отечной конечности составляет 51,6± 1,6%. При фиброзной стадии заболевания она неэффективна, так как остаются гипертрофированные измененные ткани, а это, в свою очередь, ставит вопрос о повторной коррекции пораженной конечности.
Также для ликвидации лимфатического отека верхней конечности было предложено восстановление венозного оттока путем флеболиза подмышечной и/или подключичной вен или шунтирующих операций. При этих операциях хирургический доступ должен быть в зоне постлучевого фиброза, что грозит образованием незаживающей язвы или грубого рубца, и необходимо широкое иссечение фиброзно измененных тканей в зоне операции во избежание рубцового сдавления реконструктивных венозных стволов. Авторы для закрытия образовавшихся после иссечения тканей больших дефектов проводили пластику кожно-жировым или кожно-мышечным лоскутом.
Поскольку методы хирургического лечения многостадийны, травматичны, требуют разработки особой хирургической техники и не всегда дают удовлетворительные функциональные и косметические результаты, большое значение придается консервативным методам лечения лимфатического отека верхней конечности.
Из консервативных методов лечения традиционными являются: элевация конечности, прием диуретиков, эластическое бинтование, втирание гепариновой и других мазей. Включение диуретиков влечение больных, страдающих лимфатическим отеком конечности, представляется нецелесообразным в связи с отрицательным действием препаратов на сердечно-сосудистую систему. Также малоэффективным можно считать применение эластичных бинтов. Давление, создаваемое ими при бинтовании, является низким (не более 30 мм рт. ст.), часто неправильно распределенным вдоль конечности и уменьшающимся уже через несколько часов.
В последние годы получило распространение использование эластических изделий с градуированным давлением. Они выполнены из эластомерного синтетического воздухопроницаемого полотна в виде удлиненной перчатки, имеющей отделения для пальцев, кисти, предплечья, плеча и плечевого сустава. При правильном подборе перчатка создает распределенное градуированное давление на верхнюю конечность: максимальное - в области кисти, минимальное - в области надплечья.
Из всей консервативной терапии лимфатических отеков различной этиологии в настоящее время наиболее эффективной и физиологичной является пневматическая компрессия. Существует два ее основных вида: компрессия одновременно всей конечности и волнообразная компрессия.
Авторы, занимающиеся проблемой пневматической компрессии, считают, что в основе лечебного эффекта этого метода лежит ускорение лимфо- и кровотока. Одни авторы указывают на ускорение венозного тока крови на 50-100% в результате пневматической компрессии, причем толчкообразное движение крови зависит от пульсации воздуха в манжетном рукаве. Другие придают наибольшее значение сокращению лимфатических и кровеносных сосудов, возникновению при пневматической компрессии сил давления и проталкивания. Не менее важным является и то, что пневматическая компрессия повышает фибринолитическую активность крови, уменьшает вероятность тромбирования вен, тем самым способствуя улучшению оттока венозной крови.
При проведении пневматической компрессии максимальное давление необходимо создавать в дистальных отделах конечности. Что же касается цифр подаваемого давления на всю конечность, то мнения авторов разделились: одни рекомендуют 120-180 мм рт. ст., другие - не более 70 мм рт. ст. (так как, возможно, давление выше 70 мм рт. ст. приводит к закрытию лимфососудов и полному прекращению тока лимфы, разрыву лимфатических и кровеносных сосудов или окклюзии подключичной вены при высоком давлении в манжетном рукаве).
Существуют различные методики проведения пневматической компрессии, отличающиеся как продолжительностью одной процедуры (от 1 до 6 часов), так и всего курса лечения (от 3 дней до 2-3 недель).
Как указывалось выше, лимфатический отек верхней конечности у больных, перенесших радикальное лечение РМЖ, является серьезным, но не единственным осложнением. Больные страдают также и от ограничения подвижности в плечевом суставе на стороне операции, и от плечевого плексита, и от тянуших грубых рубцов.
Н. О. Миланов и соавт. (1984) предложили хирургический путь лечения плексита и Рубцовых изменений кожи. С этой целью ими проводилось широкое иссечение рубцов и фиброзно измененных тканей в подключично-подмышечной области с последующей пластикой кожно-жировым или кожно-мышечным лоскутом на ножке из дельтопекторальной области. Из консервативных методов лечения плексита, Рубцовых изменений кожи и тугоподвижности в плечевом суставе используются аппликации с димексидом, электрофорез с гепарином, трипсином, иглотерапия, массаж и лечебная гимнастика.
Процесс реабилитации начинается сразу после оперативного вмешательства. Чем раньше начать реабилитацию, тем лучше и быстрее восстановится подвижность руки. И если реабилитация будет начата поздно, то процесс сей будет намного удлинен по времени и более болезнен. Женщины - ваша задача восстановить подвижность руки и самочувствие. И самым лучшим помощником для вас будет специальная гимнастика, а после того как заживет, послеоперационный шов можно будет начать плавание.
Первое время после операции, когда рука и плечо стеснены в движениях и в области рубца возникает чувство стянутости, большинство женщин начинают сутулиться и тем самым еще более ухудшают свое самочувствие. У них начинает болеть спина, шея, возникает напряжение мышц шеи и плеч и тем самым они усугубляют свое здоровье. Также у женщин возникает потребность носить руку поврежденной стороны в согнутом и прижатом к телу положении, что тоже ухудшает самочувствие. Поэтому начинайте следить за осанкой и делать гимнастику уже в стационаре, как только вам разрешили вставать и ходить.
Первые упражнения нужно делать без фанатизма и под присмотром специалиста, лучше будет, если он покажет вам комплекс упражнений. Позднее со временем вы сами, повторяя этот комплекс упражнений как можно лучше и тщательнее, но, не перенапрягаясь и не принуждая себя через «не могу», быстрей произойдет восстановление руки.
Вот некоторые рекомендации по выполнению упражнений. Занимайтесь регулярно. Выделите в своем дневном расписании время для упражнений и предупредите своих домочадцев, чтобы ни при каких условиях не прерывали ваши упражнения.
Увеличивайте нагрузку постепенно. Начните с увеличения количества упражнений и нагрузки. Но все это нужно делать постепенно, не резко.
Реабилитация больных раком молочной железы требует осторожного подхода, так как оперативное вмешательство очень травматичное и для женщины очень трудно свыкнуться с мыслью о потере молочной железы. Конечно, в последующем возможно восстановление молочной железы до первоначального размера, но до этого момента должно пройти какое-то время и не все переносят свое новое физическое состояние без психологической травмы. Поэтому так важна реабилитация женщины до оперативного вмешательства и после него в особенности. Очень важно поговорить с женщиной, объяснить ей как это важно, что оперативное вмешательство неизбежно. Рассказать подобные случаи, подготовить к последующему этапу пластики молочной железы.
Нужно обговорить с женщиной, что рак молочной железы это не конец жизни, это только лишь новый ее виток. В настоящее время медицина шагнула, вперед и на данный момент рак перестал быть страшной неизлечимой болезнью, теперь это обычная болезнь, которая успешно лечиться также как любая другая болячка.
Профилактика лифмостаза
После оперативного лечения, которое очень травмирует психическое состояние женщины нужно поддержать ее и уверить ее, что это временно. Конечно, качество жизни пациентки после оперативного вмешательства меняется. Нужно привыкать к новому телу, к новому положению. Получая лечение, важно знать о возможных осложнениях и методах профилактики, которые могут помочь их избежать. После мастэктомии и лечения, у некоторых женщин развивается отек руки на стороне операции. Правильное название этого состояния лимфэдема, но Вы можете встретиться в литературе или разговоре с тем, что его будут называть лимфостазом (застой лимфы) или эдемой. Речь идет о том же отеке.
Отек развивается, когда нормальная циркуляция лимфы нарушена или замедлена в результате удаления подмышечных лимфоузлов и соединяющих их сосудов в ходе операции или облучения их в ходе радиотерапии. Не у всех женщин развивается лимфэдема, но все женщины должны знать об этой возможности, чтобы своевременно позаботиться о себе. Это особенно важно, так как лимфэдема может развиться и через несколько лет после операции.
Знайте, что если отек появился, он требует неотложного и квалифицированного лечения. Ваш доктор скажет Вам, что делать, включая специальные упражнения, бинтование эластичным бинтом для стимуляции циркуляции или использование эластичного рукава и т.п. Существуют также специальные отделения, где занимаются реабилитацией женщин после мастэктомии, в том числе лечением лимфэдемы и плексита.
КОМПЛЕКС УПРАЖНЕНИЙ
- Исходное положение сидя, руки на коленях, ладонями вниз. Сжать и разжать пальцы рук. Пальцы плотно сжимать в кулак. Разжимая кулак, пальцы разводить и расслаблять. Повторить 6-8 раз.
- Исходное положение сидя, руки на коленях ладонями вниз. Повернуть кисти ладонями вверх, затем вниз. Пальцы не напрягать. Повторить 6-8 раз.
- Исходное положение сидя, кисти к плечам. Поднять локти вперед и опустить вниз, не отрывая кисти от плеч. Выполнять медленно. При поднимании - вдох, при опускании - выдох. Повторить 6-8 раз.
- Исходное положение сидя. Поднять руки в стороны и опустить вниз. Выполнять легко, медленно, без напряжения. Повторить 6-8 раз. Позднее Вы будете делать все сами и результат восстановления подвижности руки будет зависеть от Вас. Чем больше внимания будет уделяться Вами упражнениям (без принуждения и перенапряжения), тем скорее произойдет полное восстановления подвижности руки.
Основная часть
- Исходное положение стоя, наклон в оперированную сторону. Покачать вперед и назад рукой с оперированной стороны. Мышцы расслабить. Амплитуду движения постепенно увеличивать. Повторить - 4-14 раз.
- Исходное положение сидя или стоя перед зеркалом. Поднять вверх руку с оперированной стороны. Здоровой кистью можно поддержать кисть больной руки. Выполнять медленно. При поднимании - вдох, при опускании - выдох. Повторить 4-8 раз.
- Исходное положение сидя или стоя. Прижать руки к туловищу, затем расслабиться. Стараться 2-3 с удерживать руки прижатыми. Повторить 4-8 раз.
- Исходное положение сидя или стоя. Руки с оперированной стороны поднять вперед, отвести в сторону, опустить вниз. Плечо не поднимать. При отведении - вдох, при опускании - выдох. Повторить 4-8 раз.
- Исходное положение сидя или стоя. Круговые движения в плечевых суставах, поочередно вперед и назад. Выполнять медленно, высоко поднимать локти. Повторить 4-8 раз.
- Исходное положение сидя или стоя, руки опустить. Соединить пальцы рук за спиной, пытаться дотянуться до лопаток. Выполнять медленно, плечи и голову вперед не наклонять. Повторить 4-8 раз.
- Исходное положение сидя или стоя, кисти сцеплены за спиной. Движением плеч сводить и разводить лопатки. Выполнять медленно, вперед не наклоняться. При разведении - вдох. Повторить 4-8 раз.
- Исходное положение стоя, оперированной стороной к стене. Поднять руку с оперированной стороны, максимально вытягивая ее по стене. Отметить на стене точку, до которой удалось дотянуться. Постепенно смещать ее вверх.
- Исходное положение сидя или стоя перед зеркалом. Руку с оперированной стороны поднять вверх, согнуть в локте, отвести локоть в сторону, выполнить движение как при расчесывании волос. Удерживать руку в отведенном положении. Голову не опускать, вперед не наклоняться. Повторить 3-5 раз.
- Исходное положение сидя, рука с оперированной стороны в отведенном положении на краю стола, ладонью вниз. Повернуть руку ладонью вверх, затем вниз. Выполнять медленно, с усилием. Повторить 4-8 раз.
- Исходное положение сидя, руки на коленях, в обеих руках опущенные вниз палки длиной 60-80 см. Поднять палки вверх, прогибаясь назад. Затем опустить палки вниз. Выполнять медленно. Прогибаясь назад, делать вдох, опуская палки - выдох. Повторить 4-8 раз.
- Исходное положение сидя, руки на коленях, в обеих руках опущенные вниз палки длиной 60-80 см. Поднять палки вверх, наклониться в здоровую сторону, выпрямиться, опустить палки вниз. При наклоне не отклоняться вперед. Вдох при наклоне, выдох - при выпрямлении. Повторить 4-8 раз.
- Исходное положение сидя, руки опустить, палку взять за концы. Поднять палку вверх, перевести за спину и вернуться в исходное положение. Выполнять медленно. Палку можно заменить натянутым полотенцем. Повторить 4-8 раз.
- Исходное положение стоя, ноги врозь. Повернуть туловище в оперированную сторону. Наклонившись назад, отвести руку в сторону назад. Вернуться в исходное положение. Выполнять медленно. При повороте - вдох, в исходном положении - выдох. Исходное положение стоя, спиной к стене. Поднять руки в стороны, максимально прижать к стене, затем опустить. Не задерживать дыхание. Стараться 2-3 с. удерживать руки прижатыми. Повторить 4-8 раз. Если Вы раньше не занимались лечебной гимнастикой, выполняйте упражнения медленно, амплитуду и число повторений увеличивайте постепенно. Сначала включите в комплекс 10-14 упражнений, затем увеличивайте их число. В случае двухсторонней мастэктомии упражнения выполняйте одновременно двумя руками или поочередно каждой рукой.
- Исходное положение сидя или стоя. Согнуть руки к плечам, затем опустить их. Выполнять медленно, с усилием. Опуская руки, расслабить их. Повторить 5-6 раз.
- Исходное положение сидя на стуле, руки на коленях. Выпрямиться, расправить плечи, слегка прогнуться, отвести локти назад, затем расслабиться. При прогибании - вдох, при расслаблении - выдох. Повторить 5-6 раз.
- Исходное положение сидя. Поднять руки вверх - вдох, опустить - выдох. Выполнять, не напрягаясь. Повторить 3-4 раза.
ЗАПИСЬ на КОНСУЛЬТАЦИЮ и ЛЕЧЕНИЕ - Email
